Manifestaciones oftalmológicas del niño maltratado. Traumatismo craneal no accidental
Pilar Tejada Palacios (a), Noemí Núñez Enamorado (b), Berta Zamora Crespo (c)
a) Jefa de Sección de Oftalmología Infantil.
b) Médico Adjunto de Neurología Infantil
c) Neuropsicóloga Infantil
Introducción
El traumatismo craneal infligido o no accidental (TCNA) es la variante de maltrato infantil con mayor mortalidad y morbilidad neurológica (1,2).
Está causado por el zarandeo violento de un bebé mientras se le sujeta por el cuello, el tronco o los brazos y puede asociarse o no a impacto cefálico directo.
Es la causa más frecuente de muerte y/o secuelas neurológicas graves por maltrato y es la causa más frecuente de muerte no natural en la infancia.
La Declaración Universal de los Derechos del Niño (ONU 1959) reconoce por maltrato infantil toda forma de violencia, abuso físico o mental, descuido, trato negligente o explotación mientras el menor se encuentra bajo la custodia de sus padres, tutores o cualquier persona que lo tenga a su cargo. La CIE-10 reconoce el maltrato como un problema de salud.
La incidencia exacta se desconoce, pero estudios poblacionales estiman una incidencia aproximada de 30 casos por cada cien mil niños menores de 1 año (3,4). Afecta sobre todo a menores de 6 meses. Según diferentes estudios el 64% de los traumas craneales en niños menores de 1 año que precisan ingreso son infligidos, porcentaje que aumenta al 95% si solo consideramos los traumatismos graves (5). En España no existen estudios poblacionales para conocer su incidencia y prevalencia reales.
Actualmente se prefiere esta denominación, que se limita a señalar la presencia de lesiones traumáticas sin una causa accidental, sobre otros términos clásicos que solamente tienen en cuenta un mecanismo lesivo, como el síndrome del niño zarandeado («shaking-baby») (6).
El TCNA ocurre en todos los niveles socioeconómicos, sin embargo existen factores de riesgo relacionados con las familias y con el niño maltratado: padres muy jóvenes, embarazos no planificados, rupturas familiares, nueva pareja de la madre, carencia de red de apoyo social, paro, problemas económicos, alcohol, drogas, historia de violencia familiar, convivientes sin relación familiar, enfermedad mental de los padres. Entre los factores de riesgo del niño destacan: prematuridad y bajo peso, alteraciones del neurodesarrollo, niños ilegítimos, adoptados o en custodia, enfermedades crónicas.
Es frecuente el desconocimiento por parte de los padres de que sacudir a un bebé es peligroso. Generalmente, la agresión no es premeditada y en muchas ocasiones ocurre en momentos de desesperación ante la imposibilidad de calmar el llanto, con intento violento de detenerlo (7,8). Otros desencadenantes pueden ser el zarandeo «reanimador» en niños con espasmos del llanto o apneas, y niños «malos comedores» o que no controlan los esfínteres (9). Es importante destacar que un niño maltratado tiene el 50% de posibilidades de volver a ser maltratado (10), y un 10% de probabilidad de morir por esta causa. El agresor, por orden de frecuencia, suele ser el padre (50%), seguido de la nueva pareja de la madre (20%), el cuidador (17%) y, en último lugar, la madre (12%) (11).
El TCNA se caracteriza por la triada de hemorragia intracraneal, hemorragias retinianas y edema cerebral y puede ir acompañado de fracturas óseas ocultas. En casi todos los casos hay escasos o nulos signos traumáticos externos sin antecedente de traumatismo accidental relevante.
Aunque hay lesiones que se asocian característicamente a este mecanismo, ninguna lesión es patognomónica, por lo que se requiere la suma de varias para hacer un diagnóstico de sospecha. En muchas ocasiones estos niños han sido diagnosticados erróneamente de otra patología y vuelven a su domicilio donde continúa el maltrato. Raramente se llega al diagnóstico mediante la confesión de los autores.
Fisiopatología
El zarandeo violento del niño al ser sujetado habitualmente por los hombros, produce fuerzas rotacionales y angulares de aceleración-deceleración (mayores si asocian impacto), que hacen girar el cerebro sobre su eje o sobre el tronco cerebral, y originan hematomas subdurales por rotura de venas puente y hemorragias retinianas. Además, por afectación del tronco del encéfalo y/o de la médula cervical, se produce apnea, que causa hipoxia y edema cerebral de forma secundaria. Estas lesiones hipóxico-isquémica son más graves aún que las derivadas directamente del trauma y marcan la diferencia entre los traumas accidentales y los inflingidos.
Hay diversos factores anatómicos que aumentan la susceptibilidad del cerebro de los niños a sufrir daños, como que la cabeza del niño es más grande, pesada e inestable, y la musculatura del cuello tiene menos fuerza, lo que permite una mayor amplitud de movimientos.
Es importante recalcar que un traumatismo craneal leve y la manipulación normal del niño no producen estas lesiones. Una caída de menos de 1,2 m, en general, no suele causar hemorragias retinianas, ni un déficit neurológico permanente, y menos aún la muerte, aunque sí puede producir fracturas craneales simples e incluso hemorragias subdurales.
Hemorragias retinianas (HR)
Las hemorragias retinianas asociadas a TCNA están causadas por las fuerzas de tracción del vítreo sobre la retina en las uniones de la interfase vítreoretiniana. Habitualmente indican un zarandeo violento.
Es imprescindible la evaluación por parte de un oftalmólogo, preferiblemente con experiencia infantil, en las primeras 72 horas tras la clínica aguda, ya que ayuda a establecer el diagnóstico de sospecha de maltrato. Debe visualizarse la retina completa y describir el número, el tipo y la forma de las hemorragias. Las hemorragias retinianas aparecen en el 53-80% de TCNA frente al menor de 10% de los TCA severos y aunque su presencia es muy significativa no son patognomónicas (12-14).
El 63-100% de las hemorragias retinianas son bilaterales y afectan a múltiples capas de la retina, a diferencia de las causadas por los TCA severos, que son unilaterales y poco extensas.
Afectan a todas las capas retinianas: superficiales en llama, profundas, retrohialoideas, premaculares, preretinales, subretinianas y vítreas. Las HR más específicas son las hemorragias en cúpula y los quistes hemáticos maculares (figs. 1 y 2).
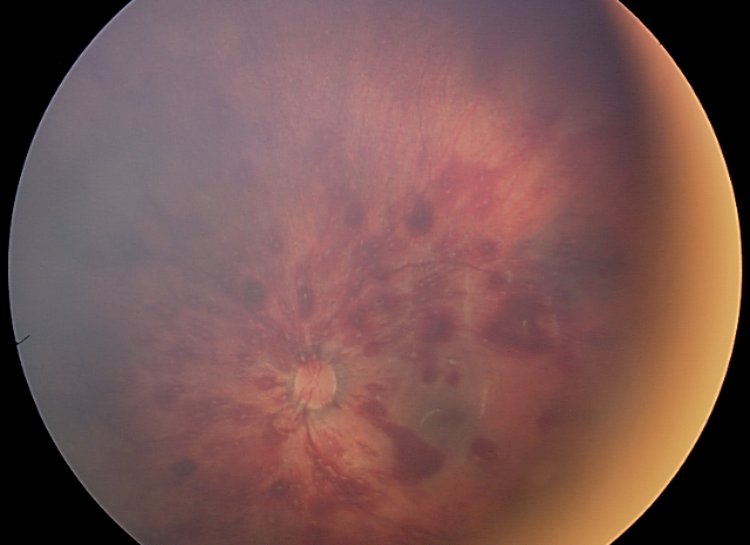
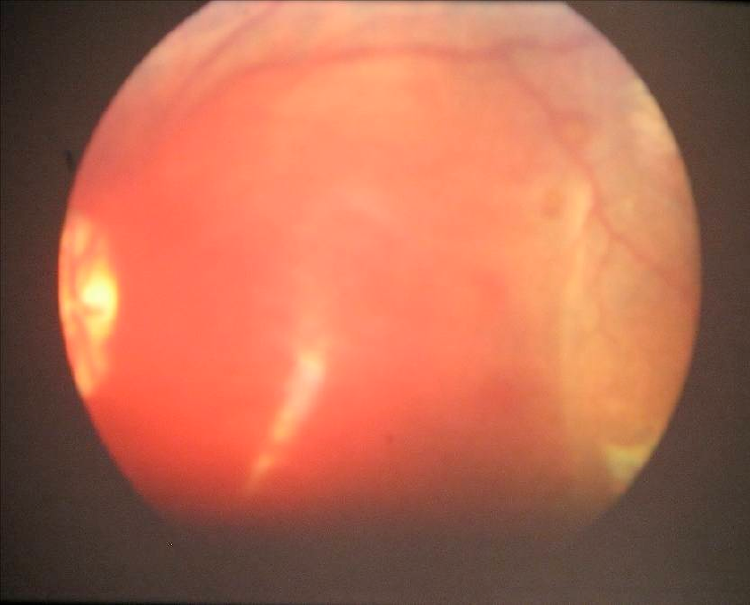
La chisis macular es implica un zarandeo muy intenso y se llega a considerar los pliegues retinianos circulares pronósticos de muerte (figs. 3 y 4).
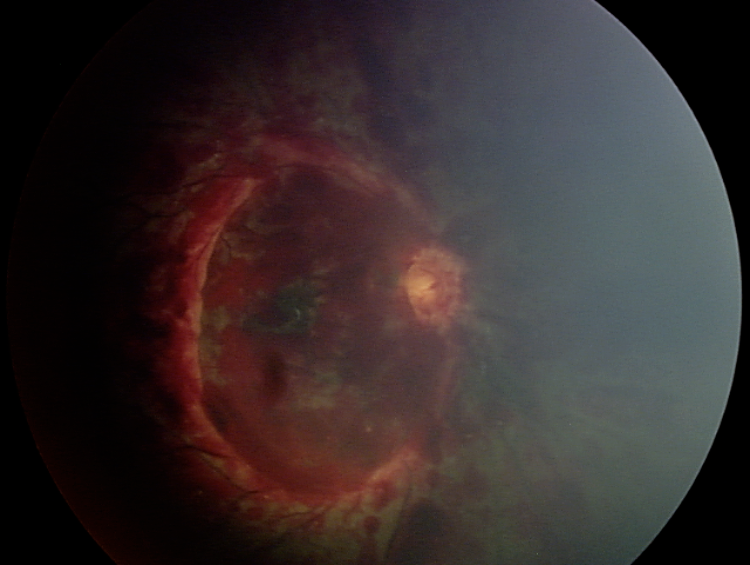
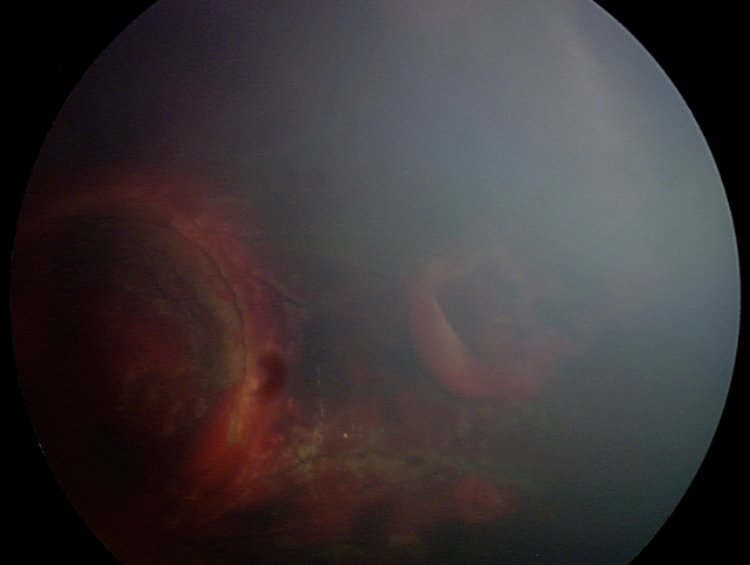
Pueden extenderse desde el polo posterior hasta la retina periférica, cerca de la ora serrata.
La incidencia de las hemorragias retinianas producidas por convulsiones, compresiones torácicas en una reanimación cardiopulmonar, vómitos y tos persistente severa es menor del 1%, por lo que aunque se tengan en cuenta estos antecedentes, en niños pequeños la mera presencia de HR, asociado a con hemorragia intracraneal debe llevar a considerar el zarandeo.
También pueden encontrarse en otros procesos como: Trastornos coagulación, portadores derivaciones ventrículo peritoneales, leucemias, meningoencefalitis, hipertensión intracraneal, aneurismas y malformaciones arteriovenosas, síndrome de Terson, Osteogénesis imperfecta y aciduria glutárica tipo 1.
El antecedente de parto traumático es poco relevante en el hallazgo de hemorragias retinianas, ya que las relacionadas con éste usualmente no son extensas y casi siempre se resuelven durante la primera semana, aunque pueden durar hasta 6 semanas.
La presencia de hemorragias retinianas por sí misma aumenta la mortalidad de un 10% (en ausencia de éstas) a un 23%, si son unilaterales, y hasta un 38% en las bilaterales. La extensión de las hemorragias retinianas se correlaciona con la gravedad de la lesión cerebral.
Lesiones intracraneales
• Hemorragias subdurales. En el TCNA suelen ser múltiples y aparecer en diferentes estadios de evolución. Localización más frecuente en las convexidades cerebrales, y por orden de frecuencia en fisura interhemisférica, fosa craneal posterior y fosa craneal media (estas localizaciones son características del TCNA). Podrían aparecer tras accidentes muy graves, de tráfico, o en coagulopatías. En los TCE accidentales las hemorragias subdurales se producen sobre las convexidades cerebrales, son únicas y característicamente asocian una fractura craneal (12-14). También puede encontrarse hemorragia subaracnoidea asociada y raramente hematoma epidural y hemorragias intraparenquimatosas.
• Lesión axonal difusa (anteriormente se consideraba característica).
• Encefalopatía hipóxico-isquémica. Es muy significativa de TCNA. Si se producen por un mecanismo accidental, suele haber una historia muy clara de traumatismo grave.
Clínica
La clínica del TCNA es variada y no específica. Además, no suele haber historia de traumatismo y los signos externos son mínimos o están ausentes. Pueden presentar irritabilidad, convulsiones (40-70%), vómitos, dificultad respiratoria, apnea,disminución del nivel de conciencia, rechazo de las tomas, palidez, hipotonía, episodio aparentemente letal (hasta un 2% se deben a un TCNA), aumento del perímetro cefálico e incluso la muerte. En ocasiones la clínica es subaguda ya que el trauma puede ser repetitivo y existe una clínica de hipertensión intracraneal secundaria a hematomas subdurales crónicos.
Estos síntomas son comunes al traumatismo craneal de cualquier etiología. Por tanto, se necesitan algunos marcadores en la anamnesis que nos permitan sospechar la etiología no accidental: una historia vaga con falta de detalles, una historia evasiva y cambiante, las lesiones atribuidas a hermanos, o una historia inverosímil, ausencia de traumatismo importante, traumatismo mientras el paciente «realizaba actos imposibles para su edad», discordancia entre las lesiones y el momento en que ocurrieron, lesiones con distinta antigüedad, retraso en buscar ayuda, zarandeo «reanimador», maltrato previo o existencia de factores de riesgo conocidos.
Es importante recoger datos sobre la distancia de la caída, el tipo de superficie con la que chocó el niño, la superficie del cuerpo donde recibió el mayor impacto y la situación del niño antes del accidente. La exploración física debe ser minuciosa y detallada, buscando lesiones en todos los aparatos y sistemas, , sin olvidar nunca el fondo de ojo, y deberá realizarse siempre la medición del perímetro craneal.
Pruebas complementarias
Ante sospecha:
• TC craneal sin contraste (de elección Academia Americana Pediatría) Hemorragia subdural, hemorragia subaracnoidea, edema cerebral, fracturas de cráneo.
• Serie ósea completa: fracturas óseas (25%), costales posteriores, craneales, metafisarias.
• RMN craneal y cervical (secuencias difusión): lesiones hipóxico-isquémicas agudas. Es la prueba más sensible y específica para confirmar el zarandeo.
• Marcadores bioquímicos de daño cerebral: la enolasa cerebral.
• Estudio de coagulación para descartar trastornos hemorrágicos.
• Siempre FO: 60-90% tienen HR. que confirma la sospecha de TCNA, aunque su ausencia no lo excluye.
Ninguna otra condición médica puede simular completamente el cuadro clínico típico: Lactante sin antecedente de trauma relevante que presenta hemorragia subdural y hemorragia retiniana, edema cerebral, fracturas óseas con escasos o nulos signos traumáticos externos.
Pronóstico del TCNA
En los casos graves el pronóstico es muy malo. La mortalidad oscila entre el 15 y el 38%. Sólo el 22% de los supervivientes están clínicamente bien tras el alta hospitalaria y el 68% presentan secuelas (muy graves en el 36%) (15,16). Las posibles secuelas del TCNA son: retraso psicomotor, alteraciones del aprendizaje, del lenguaje y el comportamiento, parálisis cerebral, epilepsia, afectación visual de origen central y/u ocular, pérdida de audición y muerte (1,2,17,18,19,20). Entre las secuelas oftalmológicas destacan la ceguera cortical, atrofia óptica, cicatriz macular, membranas preretinianas.
Es muy importante realizar un diagnóstico precoz de los casos de TCNA, ya que se pueden evitar futuros episodios de maltrato y de mortalidad por esta causa. Es necesario establecer estrategias de prevención y campañas educativas para los futuros padres, enseñándoles cómo deben comportarse frente al llanto y que nunca deben zarandear a un bebé, así como sensibilización de los pediatras para que tengan un alto índice de sospecha y puedan realizar un diagnóstico precoz (21,22). El maltrato infantil es un problema de salud y la causa de una importante morbimortalidad. Toda sospecha de maltrato debe ser comunicada a los servicios de protección del menor.
Bibliografía
- P. Guerra,I. Gimeno, L.P. Peña, P. Avedillo, R. Simón, A. Martínez de Aragón, P. Tejada, P. Rojo. Traumatismo craneal infligido o no accidental. Acta Pediatr Esp. 2012; 70(5): 179-185.
- Pascual-Castroviejo I, Pascual SI, Ruza-Tarrío F, Viaño J, García- Segura JM. Síndrome del niño zarandeado. Presentación de un caso con graves secuelas. Rev Neurol. 2001; 32: 532-535.
- Parrish J, Baldwin-Johnson C, Volz M, Goldsmith Y. Abusive head trauma among children in Alaska: a population-based assesment. Int J Circumpolar Health. 2013 Aug 5;72.
- Keenan HT, Runyan DK, Marshall SW. A population-based study of inflicted traumatic brain injury in young children. JAMA. 2003; 290: 621-626.
- Keenan HT, Runyan DK, Marshall SW. A population-based comparison of clinical and outcome characteristics of young children with serious inflicted and noninflicted traumatic brain injury. Pediatrics. 2004; 114: 633-639.
- Christian CW, Block R; Committee on Child Abuse and Neglect; American Academy of Pediatrics. Abusive head trauma in infants and children. Pediatrics. 2009; 123: 1.409-1.411.
- Barr RG, Trent RB, Cross J. Age-related incidence curve of hospitalizad shaken baby syndrome cases: convergent evidence for crying as a trigger to shaking. Child Abuse Negl. 2006; 30: 7-16.
- Talvik I, Alexander RC, Talvik T. Shaken baby syndrome and a baby’s cry. Acta Paediatr. 2008; 97: 782-785.
- Lee C, Barr RG, Catherine N, Wicks A. Age-related incidence of publicly reported shaken baby syndrome cases: is crying a trigger for shaking? J Dev Behav Pediatr. 2007; 28: 288-293.
- Adamsbaum C, Grabar S, Mejean N, Rey-Salmon C. Abusive head trauma: judicial admissions highlight violent and repetitive shaking. Pediatrics. 2010; 126: 546-555.
- Esernio-Jenssen D, Tai J, Kodsi S. Abusive head trauma: a comparison of male and female perpetrators. Pediatrics. 2011; 127: 649-657.
- Ettaro L, Berger RP, Songer T. Abusive head trauma in young children: characteristics and medical charges in a hospitalizad population. Child Abuse Negl. 2004; 28: 1.099-1.111.
- Bechtel K, Stoessel K, Leventhal JM, Ogle E, Teague B, Lavietes S, et al. Characteristics that distinguish accidental from abusive injury in hospitalized young children with head trauma. Pediatrics. 2004; 114: 165.
- Hettler J, Greenes DS. Can the initial history predict whether a child with a head injury has been abused? Pediatrics. 2003; 111: 602.- Vinchon M, De Foort-Dhellemmes S, Desurmont M, Delestret I. Confeessed abuse versus witnessed accidents: comparison of clinical, radiological, and ophthalmological data in corroborated cases. Child Nerv Syst. 2010; 26: 637-645.
- Gerber P, Coffman K. Nonaccidental head trauma in infants. Child Nerv Syst. 2007; 23: 499-507.
- King WJ, MacKay M, Sirnick A. Shaken baby syndrome in Canada: clinical characteristics and outcomes of hospital cases. CMAJ. 2003; 168: 155-159.
- Stipanicic A, Nolin P, Fortin G, Gobeil MF. Comparative study of the cognitive sequelae of school-aged victims of shaken baby syndrome. Child Abuse Neglect. 2008; 32: 415-428.
- Bourgeois M, Di Rocco F, Garnett M, Charron B, Boddaert N, Soufflet C, et al. Epilepsy associated with shaken baby syndrome. Childs Nerv Syst. 2008; 24: 169-172.
- Hymel KP, Makoroff KL, Laskey AL, Conaway MR, Blackman JA. Mechanisms, clinical presentations, injuries, and outcomes from inflicted versus noninflicted head trauma during infancy: results of a prospective, multicentered, comparative study. Pediatrics. 2007; 119: 922.
- Ewing-Cobbs L, Kramer L, Prasad M, Canales DN, Louis PT, Fletcher JM, et al. Neuroimaging, physical, and developmental findings after inflicted and noninflicted traumatic brain injury in young children. Pediatrics. 1998; 102: 300-307.
- Flaherty EG, Sege R, Price LL, Christoffel KK, Norton DP, O’Connor KG. Pediatrician characteristics associated with child abuse identification and reporting results from a national survey of pediatricians. Child Maltreat. 2006; 11: 361-369.
- Altman R, Canter J, Patrick P, Daley N, Butt N, Brand D. Parent education by maternity nurses and prevention of abusive head trauma. Pediatrics. 2011; e1161-e1172.