Controversias en el tratamiento de la DMAE exudativa
F. Clement Fernández
1. Introducción
La introducción de los fármacos antivegf, han supuesto un avance indiscutible en el tratamiento de la degeneración macular exudativa. Queremos en esta presentación comentar dos aspectos controvertidos en dicho tratamiento: el manejo de los pacientes no respondedores y como tratar los desprendimientos serosos vascularizados con el riesgo de roturas del Epitelio pigmentario tras el tratamiento.
2. Pacientes no respondedores
Se define como «No respondedor» aquel paciente con DMAE exudativa que mantiene actividad a pesar de una correcta pauta de tratamiento. Dicha situación puede darse desde el comienzo del tratamiento (No respondedores iniciales) o tras un tiempo de evolución en el que la respuesta fue eficaz con el tratamiento.
No respondedor inicial
En los pacientes con falta de repuesta inicial, esta podría deberse a la presencia de una vasculopatía coroidal polipoidea, por lo que debemos descartarla mediante una angiografía con verde de indocianina (ICG).
- Podría deberse a un polimorfismo en genes como (PLA2G12A) en el rs2285714 los portadores de al menos un Alelo T tendrían peor respuesta a los Antivegf (1), o en el rs 1061170 del gen del CFH que también modifica la respuesta a los antivegf (2).
- La tracción vítreo-macular también puede ser causa de una reducción de la eficacia del tratamiento con antivegf (3).
Pérdida de respuesta tardía
Esta pérdida de respuesta se debe a un fenómeno de Taquifilaxia y/ó tolerancia al tratamiento. Ambos procesos pueden deberse a cambios en las características de las membranas, ya que al madurar los vasos se rodean de pericitos dejando de ser sensibles a la acción del VEGF, al aumento de la fibrosis, al aumento en la producción y número de receptores del VEGF, a la activación de otras vías de proliferación vascular otra que la del VEGF, ó a una respuesta inmune con formación de anticuerpos contra el medicamento (4).
Se han descrito ambos fenómenos tanto con el empleo del Ranibizumab (2%) (5), como de Bevacizumab (10%) (6).
Tratamiento en los no respondedores
- El aumento de la dosis de ranibizumab a 2 mg. logra mejorar la agudeza visual tras las 3 inyecciones previas (+3,3 letras) así como reducir el grosor foveal central (- 33,1 micras) y el líquido intra o subretiniano en los no respondedores.
- El cambio de Antivegf – De ranibizumab a bevacizumab y a la inversa logrando una respuesta favorable en un 81% (7), o el cambio a Aflibercept (8).
- El acortamiento del tiempo entre inyecciones a 2 semanas con lo que se logran niveles superiores de antivegf intraoculares (9).
- Empleo de asociaciones – La asociación del antivegf con corticoides IV (Triancinolona) (10), o Terapia Fotodinámica (11) pueden mejorar el resultado en no respondedores. También puede ser útil el empleo de Nepafenac (12), en cambio no se ha obtenido resultado positivo con el empleo de Infliximab (13) o Brofenac (14).
Papel del desprendimiento neurosensorial crónico DNS crónico en el resultado funcional
La presencia de un DNS crónico constituye la forma de presentación mas frecuente en los pacientes no respondedores. Su papel en la alteración visual en los pacientes con DMAE exudativa está en discusión, con autores que consideran que su permanencia condiciona una pérdida de agudeza visual, constituyendo un parámetro mas sensible y relevante que el grosor retiniano para guiar el tratamiento (15).
En el Hospital de La Princesa hemos recogido en 144 casos de DMAE exudativa consecutivas tratadas, 11 casos de DNS crónico, 6 desde el inicio del tratamiento y 5 de forma tardía. Con un tiempo de evolución medio de 38 meses (min. 9 y máx. 64) la agudeza visual de estos pacientes permaneció estable o mejoró en 9 casos, en ellos se mantenían sin alteraciones en la neurorretina (ausencia de quistes, engrosamiento o atrofias en el OCT). En 2 casos se produjo una pérdida de visión y en ambos existía un edema quístico retiniano. En estos últimos el tratamiento asociado con corticoides IV (triancinolona y ozurdex) logró la desaparición del DNS pero evolucionando a una atrofia secundaria con reducción de la agudeza visual. Por ello en nuestro estudio la permanencia de un DNS crónico no fue un factor negativo para la evolución funcional de nuestros pacientes con DMAE exudativa, siempre que no se asociara a alteraciones exudativas o atróficas de la neurorretina (fig. 1).
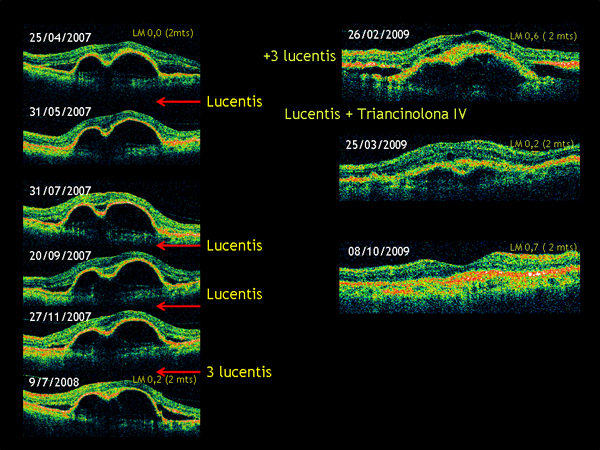
Figura 1: No respondedor crónico. Desprendimiento seroso del neuroepitelio, evolución y tratamiento combinado Ranibizumab y corticoides IV.
3. Desgarros del epitelio pigmentario
Los desprendimientos serosos del epitelio pigmentario asociados a la DMAE, mantienen una función macular buena, mientras que no evolucionen a la atrofia o se asocien a le formación de MNVC, lo que ocurre en un 30% de los casos. En le caso de que se asocien neovasos coroideos de tipo I o de tipo III, o a una vasculopatía coroidea polipoidal, el tratamiento se realizara mediante la inyección de antivegf IV, asociado en el último caso a la TFD.
Una de las complicaciones del tratamiento es la aparición de desgarros del EPR que se producen por híper presión o por retracción de la MNVC tras el tratamiento. Este mismo fenómeno se puede producir de manera espontánea (10%).
La incidencia varía según la terapia utilizada, hasta un 36 % en los tratados solo con TFD, un 13,6% en los tratados con TFD y Triancinolona, y entre un 12 y un 24% en los tratados con antivegf, sin diferencias en los grupos tratados con ranibizumab ó bevacizumab.
Son factores de riesgo de aparición de roturas del EPR, la mejor AV previa, el relleno no homogéneo del DEP con mayor fluorescencia periférica ó la presencia de una MNVC tipo I frente a un RAP.
La evolución espontánea es muy mala sin tratamiento, con un 53,5% de pacientes en ceguera legal a los 12 meses. La afectación visual se debe al plegamiento del EPR ó su ausencia a nivel subfoveal o a la formación de una placa fibrosa (16).
En 2010 Sarraf (17) estableció 4 grados en la rotura del EPR:
- Grado 1 – inferior a 200 micras.
- Grado 2- entre 200 y 1200 micras.
- Grado 3 – superior a 1200 micras pero sin afectación foveal.
- Grado 4 – superior 1200 micras y con afectación foveal. Siendo éste el más frecuente casi un 50% en alguna de las series.
Tratamiento de las roturas del EPR
En los estadios 4 el resultado funcional es malo con un 67% de fibrosis subfoveal con y sin tratamiento. En los estadios 1 a 3 el tratamiento con antivegf obtiene mejor resultado que el no tratar, logrando la desaparición del líquido subretiniano en un 80% en los estadios 1 y 2 y en un 56% en el estadio 3 y 4 (18,19) (fig. 2).
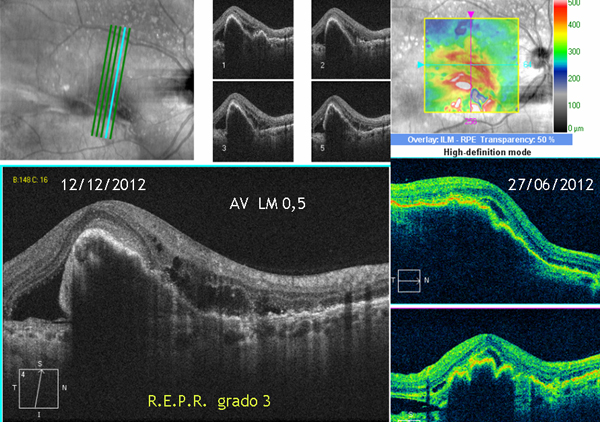
Figura 2: Rotura del EPR tipo III.- tratamiento con bevacizumab.
Bibliografía
- Wang VM, Rozen RB, Meyerle CB, Kurup SK, Ardeljan D, Agron E, y cols. Suggestive association between PLA2G12A single nucleotide polymorphism rs2285714 and response to anti-vascular endothelial growth factor therapy in patients with exudative age-related macular degeneration. Mol Vis. 2012;18:2578-85.
- Chen H, Yu KD, Xu GZ Association between variant Y402H in age-related macular degeneration (AMD)susceptibility gene CFH and treatment response of AMD: a meta-analysis. PLoS One. 2012;7(8):e42464.
- Lee SJ, Koh HJ, Effects of vitreomacular adhesion on anti-vascular endothelial growth factor treatment for exudative age-related macular degeneration. Ophthalmology. 2011 Jan;118(1):101-10.
- S Binder Loss of reactivity in intravitreal anti-VEGF therapy: tachyphylaxis or tolerance? Br J Ophthalmol January 2012 Vol 96; 1-2.
- Eghøj MS, Sørensen TL Tachyphylaxis during treatment of exudative age-related macular degeneration with ranibizumab. Eghøj MS, Sørensen TL. Br J Ophthalmol 2011;96:21-23.
- Forooghian F, Cukras C, Meyerle CB, et al.Tachyphylaxis after intravitreal bevacizumab for exudative age-related macular degeneration. Retina 2009;29:723-731.
- Gasperini JL, Fawzi AA, Khondkaryan A, Lam L, Chong LP, Eliott D, y cols. Bevacizumab and ranibizumab tachyphylaxis in the treatment of choroidal neovascularisation. Br J Ophthalmol. 2012;96:14-20.
- Stewart MW. Clinical and differential utility of VEGF inhibitors in wet age-related macular degeneration: focus on aflibercept. Clin Ophthalmol. 2012;6:1175-86.
- Stewart MW, Rosenfeld PJ, Penha FM, Wang F, Yehoshua Z, Bueno-Lopez E y cols Pharmacokinetic rationale for dosing every 2 weeks versus 4 weeks with intravitreal ranibizumab, bevacizumab, and aflibercept (vascular endotelial growth factor Trap-eye). Retina. 2012; 32:434-57.
- S Schaal, H J Kaplan, T H Tezel Is there tachyphylaxis to intravitreal anti-vascular endotelial growth factor pharmacotherapy in age-related macular degeneration. Ophthalmology. 2008; 115: 2199-2205.
- K Tozer, A B Roller, L P Chong, S Sadda, J C Folk V B Mahajan y cols. Combination therapy for neovascular Age-related macular degeneration refractory to anti-vascular endotelial growth factor agents. Ophthalmology 2013;120: 2029-2034.
- Use of nepafenac (Nevanac) in combination with intravitreal anti-VEGF agents in the treatment of recalcitrant exudative macular degeneration requiring monthly injections. Chen E, Benz MS, Fish RH, Brown DM, Wong TP, Kim RY, Major JC. Clin Ophthalmol. 2010 Oct 28;4:1249-52.
- Intravitreal infliximab in patients with macular degeneration who are nonresponders to antivascular endothelial growth factor therapy. Arias L, Caminal JM, Badia MB, Rubio MJ, Catala J, Pujol O. Retina. 2010 Nov-Dec; 30: 1601-8.
- Zweifel SA, Engelbert M, Khan S, Freund KB. Retrospective review of the efficacy of topical bromfenac (0.09%) as an adjunctive therapy for patients with neovascular age-related macular degenerationRetina. 2009; 29:1527-31.
- Golbaz I, Ahlers C, Stock G, Schütze C, Schriefl S, Schmidt-Erfurth UMy cols Quantification of the therapeutic response of intraretinal, subretinal, and subpigment epithelial compartments in exudative AMD during anti-VEGF therapy. Invest Ophthalmol Vis Sci. 2011;52:1599-1605.
- Gutfleisch M, Heimes B, Schumacher M, Dietzel M, Lommatzsch A, Bird A, y cols Long-term visual outcome of pigment epithelial tears in association with anti-VEGF therapy of pigment epithelial detachment in AMD. Eye 2011; 25: 1181-6.
- Sarraf D, Reddy S, Chiang A, Yu F, Jain A. A new grading system for retinal pigment epithelial tears. Retina. 2010; 30: 1039-45.
- Coco R M, Sanabria M R, Hernández A G, Fernández Muñoz M, retinal epithelium tears in age-related macular degeneration treated with antiangiogénica drugs: a controlled study with long follow-up. Ophthalmologica 2012; 228: 78-83.
- Arias L. Treatment of retinal pigment epithelial detachment with antiangiogenic therapy. Clin Ophthalmol. 2010 ; 26: 369-74.