Qué hacer cuando las vías lacrimalesnaturales son irrecuperables
Murube J
Clínica Murube, Madrid.
Las vías lacrimales naturales pueden ser irrecuperables por diversas causas, tales como agenesias congénitas, traumas faciales destructores, infecciones, tumores, radioterapia local lesiva, penfigoides, extirpaciones quirúrgicas, etc.
Trataremos aquí de la creación de una nueva conexión entre la cuenca lacrimal surfocular y la fosa nasal mediante tubos protésicos cuando las vías lacrimales naturales no son recuperables. Estos tubos pueden colocarse por vía trans-ósea o por vía extra-ósea.
A. Tubosoculo-nasalestrans-óseos
Desde el siglo XVIII se probó ocasionalmente el uso de cánulas metálicas para substituir las vías lacrimales obstruidas, pero fue en el siglo XX cuando al fallar las dacriocisto-rinostomías comenzaron a multiplicarse las publicaciones para crear vías lacrimales protésicas de desagüe desde el saco conjuntival a la fosa nasal (conjuntivo-rinostomías) (1,2) (fig. 1), o a la poción anterior del cornete medio (3), o al seno maxilar (4). De todos ellas, la más practicado actualmente es la colocación de un tubo de Jones o de sus variantes entre el ángulo interpalpebral interno y la fosa nasal.
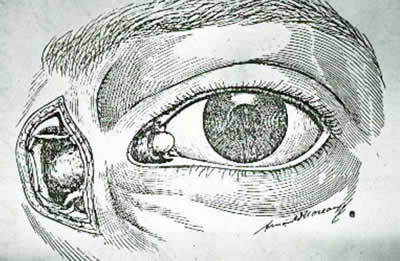
Figura 1. Conexión conjuntivo-nasal trans-ósea (Ref. Poyales, 1925) (1).
El tubo de Jones, descrito por este autor en 1962 (5), es un tubo de pyrex (cristal de borosilicato creado por Corning Glass Works en 1915) y conformado por Jones con varias formas para conectar la lágrima de la cuenca lacrimal surfocular con la fosa nasal. Los primeros tubos de Jones eran rectilíneos de 2 mm de diámetro exterior y 0,9 mm de diámetro interior, y en su extremo ocular se engrosaban con un collar biselado de 3,5 mm de diámetro. Paulatinamente les fue añadiendo modificaciones en cuanto a cambios de longitud de 9 a 18 mm, cambios de la rectitud inicial a tener un eje de flexión, biselado de la desembocadura nasal, etc.. Catorce años después, Jones (6) publicó en Archivos de la Sociedad Canaria de Oftalmología que las ventajas de sus tubos de pyrex son entre otras su atracción capilar para las soluciones acuosas, su tolerancia para los tejidos orgánicos y su marcada resistencia física; precisó además que el terminal del tubo debe adentrarse en la fosa nasal 1 o 2 mm, y que su desembocadura debe quedar separada de la mucosa del cornete medio y del tabique internasal. Así mismo, dada la frecuencia de las obstrucciones del tubo, remarcó la importancia de que el cirujano aprenda y domine la técnica de quitar y reponer los tubos para limpiarlos o recolocarlos.
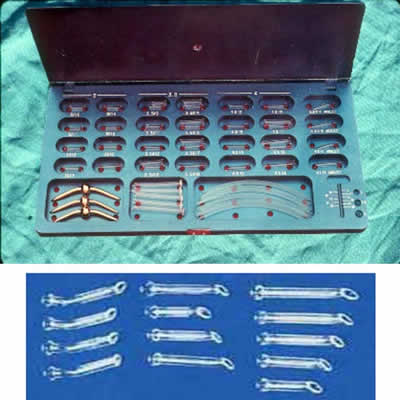
Figura 2. Juego de tubos de Jones, con diversas variantes, para escoger durante la cirugía la más apropiada para el pacientes.
Posteriormente aparecieron muchas publicaciones sobre el uso de los tubos de Jones, sus ventajas y sus limitaciones. Los tubos de Jones han tenido y tienen gran difusión en la cirugía de las obstrucciones de la vía de evacuación lacrimo-nasal que no pudieron resolverse por dacriocisto-rinostomías externas o endonasales
La principal ventaja de los tubos de Jones sobre otras técnicas de flujo trans-óseo es que permiten el paso de la lágrima desde el menisco lacrimal del ángulo interno de los párpados hasta la fosa nasal, aunque los canalículos lacrimal estén obstruidos o falte el saco lacrimal.
También tienen inconvenientes, como es que precisan la perforación del hueso lacrimal y/o porción posterior del hueso nasal. Pero sus mayores inconvenientes son su frecuente obstrucción, la fácil movilidad de la prótesis que facilita su desplazamiento interno y/o externo, y su extrusión. También son importantes y las infecciones de los tejidos blandos circundantes.
Sekhar (7) indicaron la necesidad ocasional de excisión de granulomas conjuntivales o de mucosa nasal producidos por el roce de las bocas del tubo, así como el desplazamiento medial o lateral del tubo que se produce en el 57’9% de los tubos, de los cuales 2 tercios se extruyen. Añadieron que la obstrucción de los tubos de Jones por mucus no debe considerarse una complicación, sino algo rutinario que debe aceptarse.
Rosen et al (8) citaron en un estudio sobre 121 pacientes, que 24 (20%) perdieron el tubo, y la tasa de complicaciones alcanzó el 49%.
La experiencia muestra que a largo plazo los pacientes quedan insatisfechos tras su aplicación. Así, Lim et al 2004 (9). revisaron 49 pacientes con implantación de tubo de Jones, y encontraron que el 35% manifestó incomodidad e insatisfacción, siendo los mayores inconvenientes la obstrucción del tubo por bloqueo de su orificio interno por la mucosa nasal, así como su fácil extrusión espontáneamente o por estornudo.
Tras las publicaciones de Jones han aparecido múltiples variantes de sus tubos, siendo actualmente la más frecuente la de los tubos de Mombaerts et al (10) (fig. 3).
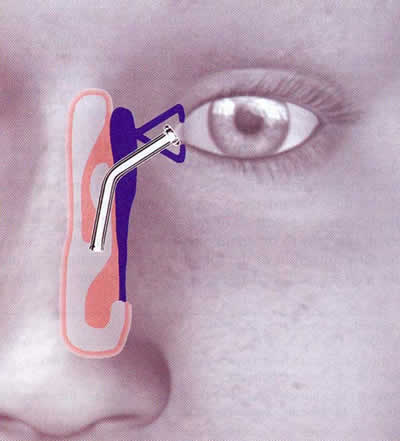
Figura 3. Tubo trans-caruncular y trans-óseo de Mombaerts et al. (10).
B.Tubosoculo-nasalesextra-óseos
Cuando hace 50 años me gradué en la especialidad de oftalmología en el Hospital Militar Central Gómez-Ulla, de Carabanchel-Madrid, la obstrucción de la vía lacrimo-nasal era un frecuente padecimiento no sólo en adultos, sino también en los jóvenes soldados. El término usado para la dacriocistitis aguda obstructiva era el de “rija” (que en árabe andalusí significó “pluma de ave”), por provocar frecuentemente una fístula evacuatoria -como el cañón de una pluma- entre el saco lacrimal y la superficie cutánea que lo cubre. La frecuencia de las rijas probablemente estaba más en relación con las frecuentes rinitis invernales por frío que con la mediana eficacia de los tratamientos médicos de la época. Algunos de aquellos pacientes habían sido previamente tratados con extirpación del saco lacrimal y la cirugía de canalículo-rinostomía fallaba frecuentemente. Pedí autorización a mi jefe Dr. Bernabéu para operar a estos pacientes: a los que se les había hecho osteotomía previa de los huesos unguis y nasal, les colocaría un tubo entre los canalículos lacrimales y la fosa nasal; y a los que en la operación previa sólo se les había extirpado el saco lacrimal y la fístula rijosa, les colocaría un tubo entre el saco conjuntival y el vestíbulo nasal siguiendo la superficie externa del hueso maxilar superior, sin hacerles osteotomía. La aceptación del Dr. Bernabéu inició en mí un interés selectivo por la dacriología, que aún perdura.
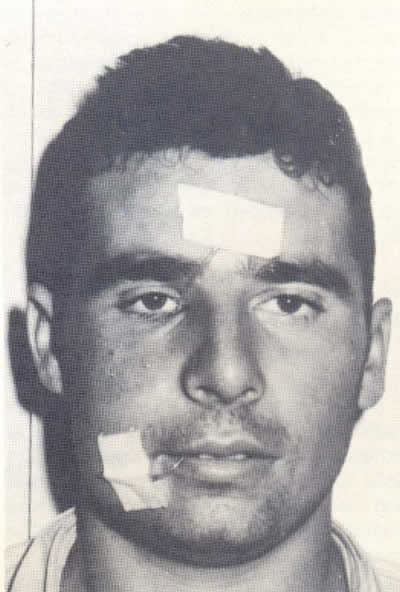
Figura 4. Oculo-buccostomía con autoinjerto de vena safena practicada a un paciente al que le habían extirpado el saco lacrimal por dacriocistitis aguda repetitiva.
Uno de estos intentos, hecho ya en el Hospital Militar de Las Palmas de Gran Canaria en 1965, fue en un joven (fig. 4) al que habían dacriocistectomizado años antes por padecer rija en su ojo derecho. Le coloqué en este ojo un autoinjerto de vena safena entre el fórnix conjuntival inferior y el surco labio-gingival superior. La vena había sido previamente tutorizada introduciendo por su interior un tubo de polietileno, que se mantuvo durante los primeros 43 días del postoperatorio fijado con esparadrapo por arriba en la frente y por abajo en el mentón. Tras extraer el tubo de polietileno, la vena se mantuvo permeable a la siringación durante 3 días, pero después se obstruyó. Este caso de oculo-buccostomía fracasada lo publicamos por su curiosidad años después (11).
Por ello no insistimos en este tipo de intubación, y continuamos con los tubos de plástico cuya boca superior se situaba en las inmediaciones del ángulo interpalpebral medial (carúncula, fórnix conjuntival inferior, o borde palpebral medial), el trayecto del tubo descendía por la superficie anterior del hueso maxilar superior, y cuando alcanzaba el borde inferior del hueso nasal, penetraba en el vestíbulo nasal. Allí el extremo inferior del tubo se cortaba a 2, 3 ó 4 mm de su emergencia en el vestíbulo nasal, de forma que quedaba a unos milímetros de la superficie mucosa del vestíbulo nasal y a unos 8 ó 10 mm de la ventana nasal. (12,13).
El tubo fue recibiendo diversas modificaciones en material y forma. El primer modelo que publicamos fue en 1966, y consistía en un tubo de silicona de 8 cm de longitud, 2 mm de diámetro exterior y 1,5 mm de diámetro interior. Poco a poco se fue evidenciando que su trayecto más estable y eficaz es el que va desde la región de la carúncula lacrimal y se dirige casi verticalmente siguiendo rectilíneamente la superficie anterior del hueso maxilar superior, hasta penetrar en la parte posterior del vestibulum nasi a nivel del borde inferior del hueso nasal. El material del tubo fue inicialmente polietileno con boca superior de cristal, y el del modelo actual es una monopieza es silicona implantable de grado médico, hidrofilizada, en la que su boca superior ya no es un anillo suplementario de cristal, sino un anillo del mismo material del tubo pero de 3 mm de diámetro externo, para impedir un posible deslizamiento hacia abajo del tubo. A lo largo del tubo añadimos otro ensanchamiento del mismo material, para asegurar que el tubo no se deslizase ni hacia arriba ni hacia abajo.
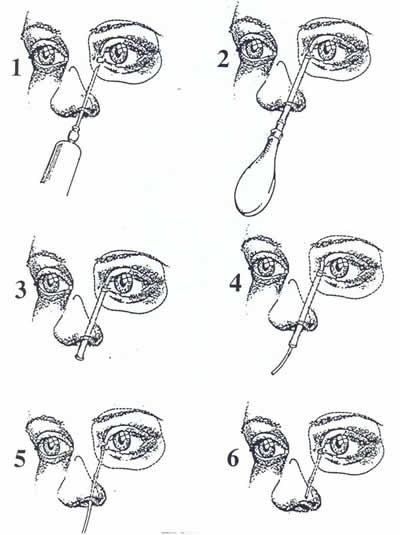
Figura 5. 5.1. Anestesia loco-regional del los tejidos faciales por donde se colocará el tubo protésico carúnculo-nasal. 5.2. Introduccion desde el vestibulo nasal hasta la carúncula de un trócar con punzón y cánula metálicos. 5.3. Extracción del punzón, dejando colocada la cánula entre la superficie ósea del maxilar superior por detrás y los tejidos blandos de la cara por delante. 5.4. Introducción del tubo protésico de silicona por el orificio superior de la cánula metálica. 5.5. Extracción de la cánula metálica por la superior en la herida caruncular. 5.6. Eliminación del sobrante del tubo de silicona que sale por el vestíbulo nasal.
La técnica quirúrgica se inicia con limpieza cutánea de la cara y del vestibulum nasi con povidona iodada al 5%. Anestesia tópica surfocular con una gota de colirio anestésico, y anestesia local con dos inyecciones (fig. 5.1): una inyección en la región facial que seguirá el trayecto que va a correr el tubo desde el vestíbulo nasal hasta la carúncula lacrimal siguiendo la superficie externa del maxilar superior (para nervio maxilar superior suborbital), y otra inyección en la comisura palpebral interna profundizando 1 cm tras la carúncula lacrimal (para nervio nasal). Colocación de un blefarostato para exponer el área caruncular, y hacerle un corte transversalen su cara anterior. Un trocar metálico (con cánula y punzón) se introduce por la ventana nasal homolateral, y cuando asciende aproximadamente 10 ó 12 mm por el vestíbulo nasal y toca el borde óseo inferior del hueso nasal que limita la apertura piriforme nasal, se dirige algo hacia fuera y arriba, penetra el ala nasi, y asciende hacia la carúncula, siempre siguiendo la superficie anterior del hueso maxilar y separada de la superficie facial por el plano muscular y cutáneo de la cara (figs. 5.2, 7 y 8). Cuando la punta del punzón emerge por el corte previamente hecho en la carúncula, el punzón se retira y la cánula metálica se deja momentáneamente (figs. 5.3, 9 y 10). Por la boca superior de la cánula metálica se introduce hacia abajo el tubo de silicona hidrofilizada hasta que su extremo inferior asoma por la ventana nasal (figs. 5.4 y 11). Se retira la cánula metálica del trócar y se deja colocado el tubo plástico entre la carúncula y la ventana nasal (fig. 5.5). El extremo superior del tubo se deja asomando a nivel de la carúncula, y el extremo inferior del tubo se corta, dejándolo emerger 2 o 4 mm en el vestibulum nasi, y quedando su boca inferior a 8 ó 9 mm arriba de la ventana nasal (fig. 5.6). La posición final del tubo se expone en las figuras 6, 12 y 13.
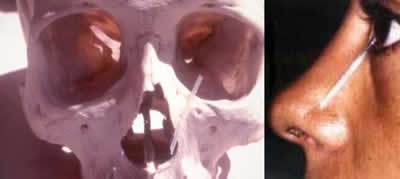
Figura 6. Reproducción simulada de la posición final del tubo de silicona en un cráneo en proyección antero-posterior, y en una cara en proyección lateral.
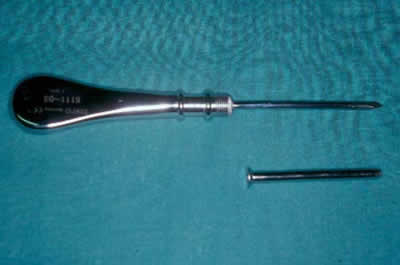
Figura 7. Trócar con su punzón y cánula.
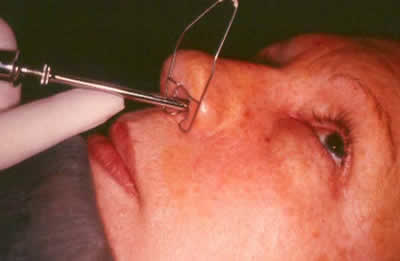
Figura 8. Introducción del trócar en el vestíbulo nasal, hasta alcanzar la separación del borde inferior del hueso nasal y el borde superior del cartílago nasal.
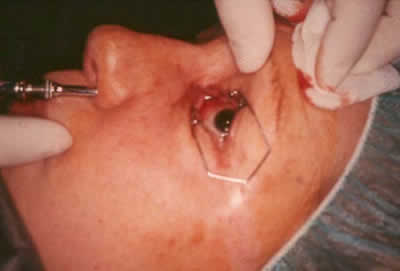
Figura 9. Penetración del trócar por las partes blandas de la cara siguiendo la superficie anterior del hueso maxilar superior hasta emerger por la carúncula lacrimal.
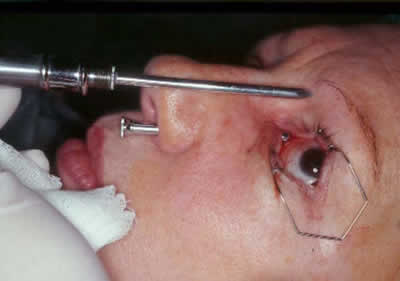
Figura 10. Extracción retrógrada del punzón del trócar, dejando la cánula colocada con su boca superior en la carúncula.
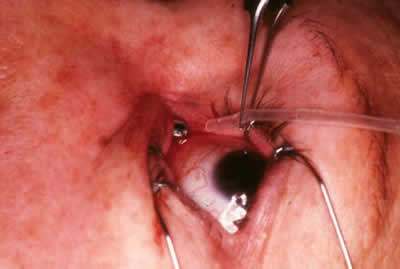
Figura 11. Introducción del extremo inferior del tubo protésico por la boca superior de la cánula.
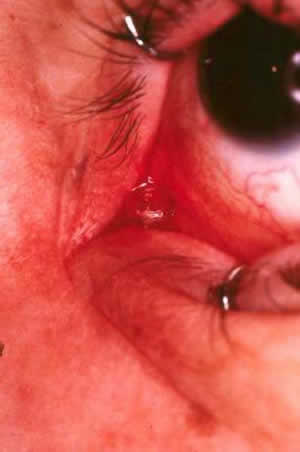
Figura 12. Imagen del área caruncular inmediatamente después de ser retirada la cánula metálica por el vestíbulo nasal.
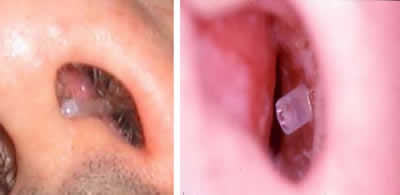
Figura 13. Imagen del área naso-vestibular con el tubo protésico saliendo por la ventana nasal, y tras ser cortado a entre 2 y 4 mm de la superficie mucosa.
Las ventajas de estos tubos extra-óseos son varias:
- La operación no precisa la complejidad de abrir un agujero en el hueso, sólo necesita anestesia local regional, es fácil de ejecutar, y lleva una duración de unos 10 minutos
- El flujo evacuatorio de la lágrima es más fácil por la dirección vertical y rectilínea del tubo, cosa que no ocurre en los tubos que tienen trayectos con dirección más o menos horizontal y curva .
- Sólo se precisa un modelo único de tubo ya que todas las superficies faciales del púber y del adulto son similares, y las pequeñas diferencias de altura facial son intrascendentes, ya que el sobrante de tubo que asoma en el vestíbulo nasal es cortado en todos los casos a la altura que el paciente precisa (14-17).
Numerosos dacriólogos se han pronunciado sobre las ventajas de nuestros tubos:
Ekinciler (18) los empleó en el Hospital de la Universidad de Erciyes (Turquía), y obtuvo con ellos un 60% de éxitos a los pocos años de revisión.
En una revisión comparativa (19) de 20 pacientes con tubos de Jones y otros tantos con tubos de Murube, seguidos durante 2 años, los primeros se desplazaron en 6 casos y los segundos en 2, y granulación nasal ocurrió en 5 pacientes con tubos de Jones y en 1 con tubos de Murube.
En un estudio comparativo de 15 tubos de Jones y 15 de Murube, Piechocki (20) cita que los tubos de Jones suelen necesitar anestesia general, tardan casi 1 hora en ser implantados, su costo es alto, y tras año y medio de seguimiento sólo 11 seguían funcionando; mientras que los tubos de Murube sólo necesitan anestesia local, se implantan en 12 minutos, al año y medio de seguimiento seguían funcionando los 15, y su costo es muy inferior.
La tolerancia del tubo suele ser muy buena tanto en su boca superior o caruncular (fig. 14), como en su boca inferior o naso-vestibular (fig. 15).
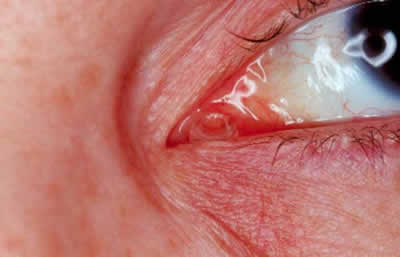
Figura 14. Aspecto del área caruncular un año después de la implantación de la prótesis.
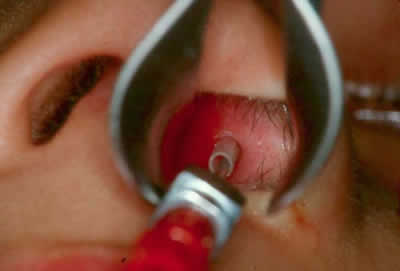
Figura 15. Aspecto del área naso-vestibular un año después de la implantación de la prótesis. Se ha aprovechado su exposición, para inyectar suero fisiológico por la boca inferior del tubo de silicona.
El mayor inconveniente es la posibilidad de infección en los tejidos que rodean el tubo. Este inconveniente no es específico de estos tubos, sino de todos los tubos intracorpóreos que tienen una o dos salidas al exterior. Por ello es conveniente usar una buena higiene surfocular y endonasal, y tocar o mover el tubo lo menos posible. Cuando no obstante el tejido corporal peritubular se infecta, el poner un tratamiento antibiótico específico puede resolver el problema; pero cuando esto no es así, se supone que esto suele deberse a que el antibiótico sólo accede al área infectada por su superficie en contacto con el tejido corporal y no puede hacerlo por su superficie en contacto con el tubo. Se basa esta suposición en que cuando ha habido una infección peritubular, la extracción del tubo conlleva la curación rápida de la infección.
La extracción del tubo es muy fácil: Los 2 o 4 mm del extremo inferior del tubo que sobresale en el vestíbulo nasal se limpian con un algodón empapado en povidona iodada. A continuación, se pinza el extremo superior o caruncular del tubo o con un forceps, y se tracciona brusca e instantáneamente de él hacia arriba, extrayéndose el tubo en su totalidad. La súbita e imprevista extracción hacen que el paciente no la perciba como dolor. En cualquier caso, si el paciente lo decide, puede inyectársele previamente una anestesia regional, como la que se le hizo para su implantación. La infección desaparece en uno o pocos días. Un nuevo tubo puede reimplantarse al paciente 2 o 3 semanas después.
Estos tubos nos los elaboró y suministró inicialmente Coral Gables, Florida 33114-1914, USA (cservice@thehighlights.com), y desde que hace 10 años los patentamos, los manufactura la empresa Statice Santé, Besançon, Francia (statice@statice.com).
Agradecemos la ayuda que hemos recibido en esta revisión, parte de cuyas figuras han sido tomadas por la Dra. Pino Cidad, del Hospital La Paz, de Madrid
Bibliografía
- Poyales del Fresno F. Dacriocistorrinostomía con extirpación del saco lacrimal. Arch Oftalmol Hisp-Amer 1925;25:336
- Morax V, Valière-Vialeix V. Reconstitution des voies lacrymales par des greffes dermo-épidermiques. Ann Ocul 1925: 162: 161-78.
- Murube J. Nuovo metodo conservatore di cura radicale nelle ostruzioni delle vie lacrimali superiori (Dacrio Fornice Rinostomia). Clin.Oculistica 1990; 11: 96-100.
- Bennett JE, Armstrong JR, Jones RE, Schiller F. Conjunctivoantrorhinostomy: a gravity drainage operation utilizing the maxillary sinus, with report of two cases. Arch Ophthalmol 1959; 62: 248-54.
- Jones LT. The cure of epiphora due to canalicular disorders, trauma and surgical failures on the lacrimal passages. Trans Am Acad Ophthalmol Otolaryngol 1962; 66: 506-24.
- Jones LT. Los tubos de pirex para el drenaje lacrimal (The pirex tubes in lacrimal drainage). Arch Soc Canar Oftalmol. 1976: 1: 15-9.
- Sekhar GC, Dortzbach RK, Gonnering RS, Lemke BN. Problems associated with conjunctivodacryocystorhinostomy. Am J Ophthalmol 1991; 1121: 502-6.
- Rosen N, Ashkenazi I, Rosner M. Patient dissatisfaction after functionally succesful conjunctivodacryocystorhinostomy with Jones tube. Am J Ophthalmol 1994; 117: 636-42.
- Lim C, Martin P, Benger R, et al. Lacrimal canalicular bypass surgery with the Lester Jones tube. Am J Ophthalmol 2004; 137: 101-8.
- Mombaerts I, Colla B. Modified Jones’ lacrimal bypass surgery with an angled extended Jones’ tube. Ophthalmology 2007; 114: 1403-8.
- Murube J. Vicariación total de las vías lacrimales mediante oculorrinostomía vertical. Arch Soc Españ Oftalmol. 1984; 46: 331-6.
- Murube J. Herstellung eines neuen Abflusssweges bei Fellen des Tränensackes. Acta XX Concilium Ophthalmologicum Universale (Munich 1966, pps 931-3).
- Murube J. Operación para las obstrucciones irrecuperables de las vías lagrimales. Medicina y Cirugía de Guerra (Madrid) 1966: 28: 329-36.
- Murube J, Rojo P, ChenZhuo L. Soft tissue conjunctivo-rhinostomy. Eur J Ophthalmol 2001; 11(4): 323-7.
- Murube J. Operación contra la epífora en los dacriocistectomizados. Arch Sos Oftalmol Hisp-Amer 1966: 26 834-44.
- Murube J. Laco-rhinostomie sans perforation osseuse. J. Fr. Ophtalmol. 1982; 5: 173-7.
- Murube J. Conjunctivorhinostomy without osteal perforation. Arch Ophthalmol (Chicago) 1982: 100: 310-1.
- Ekinciler OF. Laco-rinostomía subcutánea en 15 casos. Arch Soc Españ Oftalmol 1987; 52: 665-74.
- ChenZhuo L. Rhinostomy with Murube tube. Ocular Surg News 2003;14(9): 12.
- Piechocki M. Study: Murube tube offers advantages over Jones tube for lacrimal occlussions. Ocular Surg New 2003; 2003: 14(11): 12-3.