Manejo quirúrgico de la superficie ocular en pacientes con aniridia congénita
Dres. López García JS1 , Rivas L2 , García Lozano I3
Hopistal Cruz Roja y Hospital Ramón y Cajal. Madrid.
1 Doctor en Medicina y Cirugía.
2 Doctor en Biología.
3 Licenciada en Medicina y Cirugía.
Resumen
Proposito: Estudiar mediante citología de impresión y biopsia la evolución de la superficie ocular en pacientes con aniridia congénita tratados con trasplante de membrana amniótica (TMA), trasplante de limbo (TL) y cirugía combinada de ambas (TL+TMA).
Material y metodos: Hemos estudiado 14 ojos de pacientes con aniridia e insuficiencia timbal moderada que fueron tratados con TMA y 8 ojos con insuficiencia timbal grave que fueron tratados con TL (5 ojos) y TL+AMT (3 eyes). Estudiamos la morfología del epitelio limbocorneal y el estroma mediante citología de impresión y biopsia.
Resultados: En pacientes tratados con AMT, la agudeza visual mejoró 0,3 décimas durante los 24 meses de seguimiento, la reepitlización corneal fue completada antes de dos meses, sin embargo, después de 9 meses algunos pacientes mostraron defectos epiteliales persistentes y úlceras recurrentes. La citología de impresión mostró una importante mejoría entre los 3 y 6 meses, comenzando a empeorar progresivamente hasta los 24 meses. Los pacientes tratados con TL+TMA, la opacidad corneal y la neovascularización mejoraron entre los 3 y 6 meses. No encontramos conjuntivalización en la citología corneal realizada a los 6 meses y la regeneración estromal fue mejor en estos pacientes que en los intervenidos sólo con TL.
Conclusiones: TMA es un procedimiento efectivo, aunque transitorio, para restaurar la integridad de la superficie ocular en pacientes con aniridia e insuficiencia timbal moderada. La cirugía combinada TL+TMA es un procedimiento muy efectivo para restaurar la integridad de la superficie ocular en pacientes con insuficiencia timbal grave. Esta combinación mejora los resultados obtenidos con la realización de cada una de ellas por separado.
Palabras clave: Aniridia, deficiencia timbal, trasplante de membrana amniótica, trasplante de limbo, superficie ocular, citología de impresión.
Summary
Purpose: To study the ocular surface evolution by impression cytology and biopsy in patients with congenital aniridia treated with amniotic membrane transplantation (AMT), limbal transplantation (LT) and limbal allograft combined with amniotic membrane transplantation (LT +AMT).
Methods: We studied 14 eyes of patients with congenital aniridia and moderate limbal deficiency that were treated with AMT and 8 eyes with severe limbal deficiency treated with LT (5 eyes) and with LT+AMT (3 eyes). We have studied the morphology of the limbocorneal epithelium and stroma by impression cytology and limbal biopsy.
Results: In patients treated with AMT, visual acuity showed a mean improvement 0.3 at 24 months of follow-up. Corneal reepithelialization was completed before 2 months in all patients, however, since 9 months some patients showed persistent epithelial defects and chronic ulceration. Impression cytology showed an important improvement in squamous metaplasia at 3 and 6 months, showing since nine months a progressive worsening as late as 24 months. In patients treated with AL +AMT, corneal clarity and loss of neovascularization had a marked improvement after 3 and 6 months, respectively. We did not find corneal conjuntivalization in cytology made 6 months after surgery and the estromal regeneration was better than in patients treated only with LT.
Conclusions: AMT is a very effective procedure, although transitory, for restoring the ocular surface integrity in patients with congenital aniridia and moderate limbal deficiency. TL + AMT is a very effective procedure for restoring the ocular surface integrity in patients with severe limbal deficiency. This combination improves the outcomes obtained with only TL.
Key words: Aniridia, limbal deficiency, amniotic membrana transplantation, timbal transplantation, ocular surface, impression cytology.
Introducción
La aniridia es una anomalía congénita en el desarrollo del ojo que presenta una escasa incidencia en la población (1:65.000-95.000). Generalmente se trasmite mediante una herencia autonómica dominante, aunque puede también presentarse de forma esporádica. Está provocada por una alteración en el gen PAX 6 localizado en el brazo corto del cromosoma 11 (1,2). Se caracteriza por una pérdida parcial o completa del iris y otras anomalías como nistagmus, cataratas, glaucoma, queratopatía, hipoplasia foveal, hipoplasia macular, etc. (3). En algunos casos, sobre todo en los que se presentan de forma esporádica, asocia anomalías extraoculares como el tumor de Wilms ya sea sólo o formando parte del llamado síndrome WAGR (Tumor de Wilms, aniridia, anomalías génito-urinarias y retraso mental) (4).
La queratopatía en la aniridia congénita afecta a un 15-20% de los pacientes. Es producida por una disfunción de las células madre del limbo que genera una insuficiencia limbal. Clínicamente se caracteriza por una vascularización del epitelio corneal, inflamación crónica, defectos epiteliales persistentes y recurrentes, fotofobia y pérdida de visión (5). La insuficiencia límbica puede ser total o parcial dependiendo del número de células madre afectadas. En el primer caso, las células madre existentes son insuficientes para restablecer una correcta epitelización corneal.
El tratamiento de la queratopatía asociada a la aniridia dependerá del grado de insuficiencia limbal. En casos de déficit limbal parcial, el TMA ha dado buenos resultados en el manejo de estos pacientes (6). En casos de defecto limbal grave, el trasplante de limbo sigue siendo la técnica quirúrgica más extendida para el tratamiento de estos pacientes ya que aporta células madre (7). Últimamente se están desarrollando con gran rapidez nuevas técnicas de trasplante de células madre limbales cultivadas sobre membrana amniótica (MA) (8-10).
En el presente trabajo pretendemos estudiar, mediante citología de impresión y biopsia limbal, el patrón morfológico de recuperación tanto de las células del epitelio corneal como del estroma en ojos de pacientes con aniridia después del tratamiento con TMA, TL y TL+TMA.
Pacientes, material y métodos
En la selección de pacientes, técnicas aplicadas y manejo de las muestras en este trabajo se cumplieron las normas internacionales y nacionales para estudios clínicos. A todos los pacientes que, de forma voluntaria, accedieron a participar en este estudio se les solicitó por escrito la aceptación de su participación.
El estudio fue realizado sobre 16 pacientes que recibieron algún tipo de tratamiento quirúrgico: dos pacientes recibieron un ATL en uno de sus ojos, ocho pacientes recibieron un TMA en uno de sus ojos (tres de ellos recibieron un ATL en el otro ojo), tres pacientes recibieron un TMA en cada ojo y otros tres pacientes recibieron una combinación de ATL y TMA en uno de sus ojos.
Para el diseño del estudio, y salvo algunos impedimentos personales, los criterios de inclusión en uno u otro grupo fueron, fundamentalmente, dependientes de la gravedad de la queratopatía asociada a la aniridia. Para evaluar la severidad de la queratopatía, hemos empleado una modificación de la clasificación de Mackman propuesta por nosotros (11,12). Así distinguimos cuatro grados de queratopatía:
Se considera que un paciente presenta clínica de queratopatía leve (estadio 1) cuando el paciente refiere un máximo de dos episodios de úlceras recurrentes o erosiones recidivantes en los últimos 6 meses, leve fotofobia y epífora y muestran un pannus vascular leve, que no pasa más de 1 mm de la arcada límbica, y mínimos trastornos en la captación de fluoresceína. Se considera que un paciente presenta clínica de queratopatía moderada (estadio 2) cuando el número de episodios de erosiones recidivantes o úlceras recurrentes es igual o superior a 3 episodios en los últimos 6 meses, presentan una inestabilidad permanente de la película lagrimal y un pannus vascular, acompañado o no de tejido fibroso subepitelial, que afecta a menos de la mitad periférica de la córnea, y la fotofobia, epífora y ojo rojo son la norma. Se considera que un paciente presenta clínica de queratopatía grave (estadio 3) cuando el paciente presenta una vascularización corneal que afecta al centro de la córnea, así como clínica de erosiones corneales e inestabilidad de la película lagrimal permanentes. La fotofobia, epífora y ojo rojo son la norma, así como la pérdida de visión por afectación del eje visual. En el estadio «0» o queratopatía subclínica incluimos a pacientes con procesos etiológicos susceptibles de insuficiencia limbal que no manifiestan clínica relacionada con ella (fig. 1).
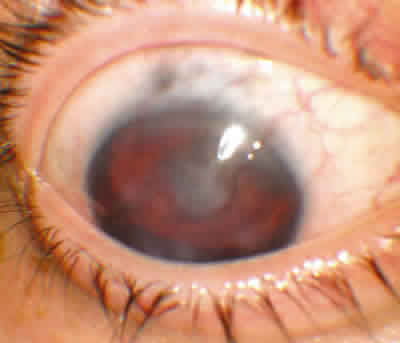
Fig. 1. Insuficiencia limbal grave en un paciente con aniridia congénita. Se aprecia una vascularización total de la córnea, opacidades estromales y defectos epiteliales.
El implante de membrana amniótica se realizó bajo anestesia tópica o retrobulbar según los pacientes. Las piezas se colocaron sobre la superficie ocular, cubriendo la córnea, el limbo y la conjuntiva periférica. El epitelio de la MA se colocó hacia arriba y su estroma en contacto con el ojo, suturándola con nylon 10-0. La implantación se realizó sobre un lecho sin tejidos desvitalizados (fig. 2). Desde el primer día se utilizó una combinación de antiinflamatorio y antibiótico tópicos, que fueron siendo retirados paulatinamente. Los puntos se retiraron a las dos-tres semanas.
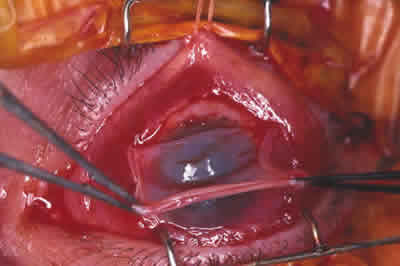
Fig. 2. Colocación de la MA sobre la superficie ocular.
En el caso del TL, la técnica utilizada fue la descrita por Kenyon y Tseng en 1989 (13), con algunas modificaciones. El injerto limbal del donante sano consistió en un huso horario de cuatro horas, con una anchura de unos cinco milímetros (incluyendo un milímetro de córnea y dos milímetros de conjuntiva) y una profundidad de tres milímetros. Todos los procedimientos quirúrgicos se realizaron bajo anestesia retrobulbar o peribulbar. En el ojo del paciente se realizó una peritomía a lo largo de los 360º, junto a una resección conjuntival de tres milímetros a partir del limbo. Posteriormente, se procedió a regularizar la superficie corneal receptora eliminando el pannus y los restos fibróticos. El injerto se colocó en el área limbal más vascularizada. La porción corneal se suturó con nylon 10-0 y la conjuntiva con vicryl 9-0. Después de la intervención se colocó una lente terapéutica. Las lentes terapéuticas se retiraron a las tres o cuatro semanas de la cirugía, bajo anestesia tópica. El tratamiento post-operatorio consistió en un tratamiento médico con ofloxacina 0,3% y con dexametasona 0,1% cuatro veces diarias y otro inmunosupresor para prevenir el rechazo del ATL, consistente en corticosteroides (1 mg/día), ciclosporina A (150 mg/día), y ciclofosfamida (100 mg/día). La duración del tratamiento inmunosupresor varió según los casos, siendo preciso en algunos pacientes mantenerlo de forma continúa después de la cirugía.
En el caso de la cirugía combinada TL+TMA, inmediatamente después de terminar la cirugía del ATL se coloca la MA como se ha descrito en los apartados anteriores.
El seguimiento fue realizado mediante exploración con lámpara de hendidura, citología de impresión y en algunos casos biopsia. Para la citología de impresión, las muestras obtenidas de los cuatro cuadrantes, fueron recogidas sobre tiras de papel millipore HAWP304 de 10x5 mm de tamaño, fijadas en etanol al 96% y teñidas con PAS-hematoxilina de acuerdo con el protocolo de Locquin y Langeron modificado por Rivas et al. (14), observándose posteriormente al microscopio óptico. Para valorar el grado de afectación, las células corneales fueron graduadas en una escala que iba de 0 a 5 grados, según la clasificación de la metaplasia escamosa propuesta por Murube y Rivas (2003) (15). Estos autores distinguen cinco grados de alteración celular y un grado 0 que recoge las características normales de las células.
La biopsia se realizó previa anestesia tópica de la superficie ocular con anestésico doble (Colircusí anestésico doble,, Alcon Cusí, S.A. Barcelona) instilada en el fondo de saco conjuntival. El tamaño de la muestra limbal fue aproximadamente de 2 mm 2 , y el procesamiento de ésta siguió el protocolo habitual del laboratorio de Anatomía Patológica del Hospital Ramón y Cajal, excepto en la fijación, en la que para poder estabilizar la capa de mucina de la película lagrimal ésta se realizó en glutaraldehido al 1,5% con bromuro de hexadeciltrimetilamonio (HTAB) en tampón fosfato. Los cortes histológicos para el estudio en microscopio óptico se obtuvieron de un grosor aproximado de 2 micras y se tiñeron con azul de Richardson. Para el estudio mediante microscopio electrónico, los cortes se obtuvieron de un grosor de 70 nanómetros y se tiñeron con citrato de plomo.
Resultados
Trasplante de membrana amniótica
La MA se implantó en catorce ojos pertenecientes a 11 pacientes, de ellos, ocho presentaban un grado 3-4 de metaplasia escamosa en la citología previa y los otros cuatro mostraban un grado 4-5 según la clasificación utilizada en el trabajo. La agudeza visual media previa al tratamiento, en estos pacientes, fue de 0,21±0,128 con un mínimo de 0,02 y un máximo de 0,4.
La reabsorción de la membrana amniótica se produjo entre la sexta y la duodécima semana tras el implante. Las molestias subjetivas comenzaron a mejorar a partir del primer mes después de la cirugía. A los 3 meses, doce de los catorce casos mantenían una superficie corneal estable con lagrimeo ocasional y sin molestias. A los 6 meses, once ojos seguían sin molestias subjetivas. A los 12 meses, siete casos seguían con mínimas molestias, dos referían sensación cuerpo extraño y lagrimeo. Los otros cinco ojos mostraron un empeoramiento progresivo de los síntomas.
La agudeza visual no pudo ser valorada hasta la desaparición de la MA de la superficie corneal central. La agudeza visual mejoró entre los 3 y los 6 meses tras el implante en 11 de los 14 ojos con un incremento medio de 0,13 (máximo de 0,2 y mínimo de 0,08). Entre los 9 y los 12 meses la agudeza visual volvió a los valores previos al tratamiento, aunque en algunos casos continuó la mejoría.
La neovascularización corneal y la transparencia corneal presentaron una reducción significativa a los 6 meses de la intervención sobretodo en ocho de los catorce ojos. A partir de los 12 meses empezó un empeoramiento progresivo, llegando a los 18 meses hasta valores similares a los encontrados antes del TMA, excepto en cuatro casos que mantuvieron la mejoría.
El estudio anatomopatológico, mediante citología de impresión, mostró una mejoría significativa en el grado de metaplasia escamosa hasta los 9 meses, produciéndose después un empeoramiento progresivo hasta los 24 meses, cuando encontramos grados de metaplasia similares a los encontrados al inicio del tratamiento. En los casos en los que se realizó, la biopsia mostró una notable mejoría en cuanto a la regeneración estromal.
Trasplante de limbo
En el estudio fueron incluidos cinco ojos a los que se realizó ATL. Todos ellos presentaron una queratopatía grave previa al tratamiento. No encontramos, en ningún caso, complicaciones asociadas a la extracción de tejido limbar en los ojos de los familiares donantes.
Las molestias subjetivas empezaron a disminuir entre las cuatro y las ocho semanas. Solo un paciente presentó úlceras recurrentes durante el período de seguimiento, los demás mantuvieron una superficie corneal estable. La neovascularización y la transparencia corneal tardaron de 3 a 6 meses en mejorar significativamente y continuó haciéndolo durante todo el periodo de seguimiento.
El estudio anatomopatológico, mediante citología de impresión, mostró que a los 6 meses, las células de la córnea mejoraron en dos grados de metaplasia escamosa en cuatro ojos, respecto a los resultados previos a la intervención quirúrgica, habiendo desaparecido en la mayoría de los casos la presencia de células caliciformes. A los 18 meses tres ojos presentaban un grado 2- 3 de metaplasia escamosa con escasas alteraciones nucleares y una tinción del citoplasma predominantemente eosinófila, un ojo presentaba un grado 3 y el ojo con peor evolución presentaba un grado 4 al final del periodo de estudio con numerosas alteraciones nucleares aunque menos que en el preoperatorio (fig. 3). En cuanto a la biopsia, en aquellos casos en los que se realizó, el epitelio mostró una correlación con las características encontradas en la citología de impresión, sin embargo, el estroma mostró fibras de colágeno algo desorganizadas.
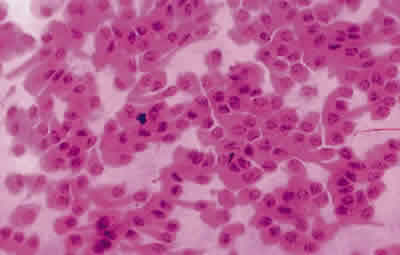
Fig. 3. Citología de impresión de la córnea de un paciente con aniridia después de 18 meses del alo-transplante limbal. Las células epiteliales están muy próximas a la normalidad y no se observan células caliciformes. Tinción PAS-hematoxilina. Aumento original x40.
Trasplante de limbo + trasplante de membrana amniótica
Se realizó un ATL combinado con TMA en tres ojos de tres pacientes que mostraban neovascularización extensa con afectación del eje visual y dos de ellos asociaban opacidad estromal central. Las molestias subjetivas mejoraron a partir de la quinta semana. La neovascularización y la transparencia corneal mejoraron entre los 3 y los 6 meses. A los 12 meses todos los pacientes presentaban una mayor transparencia corneal central en relación con la involución de los neovasos, aunque persistía invariable la opacidad estromal en dos de los tres pacientes. La agudeza visual presentó unos valores similares a los previos en todos los pacientes.
El estudio anatomopatológico, mediante citología de impresión, mostró como a los 6 meses las células corneales presentaban un aspecto morfométrico mucho más normal con medidas próximas a un grado 2 de metaplasia escamosa en dos de los tres pacientes y grado 3 en el tercero. Lo que supuso un descenso mínimo de 2 grados de metaplasia escamosa en todos los casos. A los 12 meses las citologías eran muy similares a los 6 meses. A los 18 meses se observaban pocos espacios entre células y se mantenía el grado de metaplasia escamosa conseguido a los 6 meses. En los casos en los que se hizo biopsia, esta mostró un estroma laxo, con pocas células y avascular.
Discusion
En pacientes con aniridia congénita la disfunción limbal provoca una vascularización y conjuntivalización de la córnea que, en los casos más graves, disminuye considerablemente la visión. En nuestra experiencia, la mayoría de los pacientes con aniridia presentan una insuficiencia limbal moderada con signos de metaplasia escamosa grado 3-4. En la actualidad, y aunque las nuevas técnicas de trasplante de células madre epiteliales cultivadas sobre MA se están desarrollando con gran rapidez, el trasplante de limbo sigue siendo la técnica quirúrgica más extendida para el tratamiento de pacientes con deficiencia limbal total. Sin embargo, en personas con una deficiencia parcial de células limbales, el TMA puede ser una solución a los trastornos de la superficie ocular presentes en estos pacientes tales como la inestabilidad de la película lagrimal y los defectos epiteliales persistentes (16).
En nuestro estudio, el TMA mejoró en más de dos grados la metaplasia escamosa previa a los 6 meses de la cirugía, sin embargo esta mejoría fue transitoria ya que a partir de los 9 meses el grado de metaplasia fue empeorando progresivamente hasta llegar a niveles similares a los encontrados previos al TMA en la citología de los 24 meses. En cuanto al grado de recuperación estromal, encontramos como el TMA favorece la organización y disposición de las fibras de colágeno en el estroma en la biopsia realizada 9 meses después de la cirugía. Este efecto sobre el estroma es más duradero que el producido sobre el epitelio corneal, ya que en pacientes tratados con TMA a los que posteriormente se realizó un trasplante de limbo encontramos una mayor organización del tejido conectivo que en otros pacientes a los que previamente no se les realizó TMA.
En cuanto al ATL, decir que los objetivos de esta técnica quirúrgica son: mejorar la visión, reepitelizar la superficie con un epitelio fenotípicamente corneal que permita una estabilidad del epitelio y su adecuada funcionalidad, la regresión de los neovasos y aumentar las posibilidades de éxito de una futura queratoplastia penetrante posterior. Actualmente, el ATL permite recuperar con éxito la deficiencia de las CML (17). Nuestros resultados coinciden con los de Hille et al. (18), en que la mejoría de la transparencia y la reepitelización corneal, ocurre a partir de los doce semanas, aunque la neovascularización corneal en nuestros pacientes tardó unas veinte semanas en mejorar. Aunque no podemos obviar los múltiples problemas asociados al ATL, en la actualidad se considera un buen método para restaurar los problemas de la córnea en los pacientes con aniridia, presentando un éxito del 80% (19).
En cuanto a la técnica combinada ATL+TMA, numerosos oftalmólogos que han empleado ambas técnicas por separado han terminado utilizándolas conjuntamente, como es nuestro caso. La combinación de ambas técnicas quirúrgicas en pacientes con deficiencia de CML, independientemente de la patología, ha mostrado ser un tratamiento más efectivo que ambas por separado. El ATL incluyen un importante suministro de células madre y el TMA proporciona un buen substrato para el epitelio corneal dañado (20). Nuestros resultados coinciden con los de Stoiber et al. (21) y de Xi et al. (22), ya que al aplicarse conjuntamente ambas técnicas, hemos observado una mayor y más rápida mejoría tanto en el epitelio como en el estroma corneal.
Como conclusión, podemos decir que aunque el mejor tratamiento para pacientes con deficiencia limbal asociada a aniridia parece ser el trasplante de limbo, sólo o asociado a TMA, o el trasplante de células madre limbales cultivado sobre MA, pensamos que el TMA puede ser de gran utilidad en pacientes con deficiencia limbal moderada; incluso, la realización periódica de TMA permite estabilizar la superficie ocular durante largos periodos de tiempo en pacientes en los que no se pueda realizar un trasplante de limbo, por no encontrar un donante HLA compatible o por no poder utilizar la medicación inmunosupresora. En estos pacientes el TMA aunque no aporta células madre mejora considerablemente el microambiente limbal.
Bibliografía
- Glaser T, Walton DS, Maas RL. Genomic structure, evolutionary conservation and aniridia mutations in the human PAX6 gene. Nat Genet 1992; 2: 232-239.
- Ton CC, Hirvonen H, Miwa H, Weil MM, Monaghan P, Jordan T, et al. Positional cloning and characterization of a paired box- and homeobox-containing gene from the aniridia region. Cell 1991; 67: 1059-1074.
- Nelson LB, Spaeth GL, Nowinski TS, Margo CE, Jackson L. Airidia. A review. Surv Ophthalmol 1984; 28: 621-642.
- Lilakova D, Hejcmanova D, Juttnerova V, Rozsival P. Aniridia. Cesk Slov Oftalmol 2002; 58: 176-179.
- Nishida K, Kinoshita S, Ohashi Y, Kuwayama Y, Yamamoto S. Ocular surface abnormalities in aniridia. Am J Ophthalmol 1995; 120: 368-375.
- Tseng SC, Prabhasawat P, Barton K, Gray T, Meller D. Amniotic membrane transplantation with or without limbal allografts for corneal surface reconstruction in patients with limbal stem cell deficiency. Arch Ophthalmol 1998; 116: 431-441.
- Dua HS, Saini JS, Azuara-Blanco A, Gupta P. Limbal stem cell deficiency: concept, aetiology, clinical presentation, diagnosis and management. Indian J Ophthalmol 2000; 48: 83-92.
- Ti SE, Grueterich M, Espana EM, Touhami A, Anderson DF, Tseng SC. Correlation of long term phenotypic and clinical outcomes following limbal epithelial transplantation cultivated on amniotic membrane in rabbits. Br J Ophthalmol 2004; 88: 422-427.
- Koizumi N, Inatomi T, Quantock AJ, Fullwood NJ, Dota A, Kinoshita S. Amniotic membrane as a substrate for cultivating limbal corneal epithelial cells for autologous transplantation in rabbits. Cornea 2000; 19: 65-71.
- Koizumi N, Inatomi T, Suzuki T, Sotomozo C, Kinoshita S. Cultivated corneal epithelial stem cell transplantation in ocular surface disorders. Ophthalmology 2001; 108: 1569-1574.
- Mackman G, Brightbill FS, Optiz AK. Corneal changes in aniridia. Am J Ophthalmol 1979; 87: 497-502.
- López García JS, Rivas L, García Lozano I. Estimación del grado de insuficiencia limbal mediante citología de impresión. Arc Soc Esp Oft 2006; 81: 281-288.
- Kenyon KR, Tseng SC. Limbal autograft transplantation for ocular surface disorders. Ophthalmology 1989; 96: 709-722.
- Rivas L, Oroza MA, Perez-Esteban A, Murube-del-Castillo J. Topographical distribution of ocular surface cells by the use of impression cytology. Acta Ophthalmol (Copenh) 1991; 69: 371-376.
- Murube J, Rivas L. Impression cytology on conjunctiva and cornea in dry eye patients establishes a correlation between squamous metaplasia and dry eye clinical severity. Eur J Ophthalmol 2003; 13: 115-127.
- Gris O, Guell JL, Lopez-Navidad A, Caballero F, Del Campo Z. Application of the amniotic membrane in ocular surface pathology. Ann Transplant 1999; 4: 82-84.
- Ramaesh K, Dhillon B. Ex vivo expansion of corneal limbal epithelial/stem cells for corneal surface reconstruction. Eur J Ophthalmol 2003; 13: 515-524.
- Hille K, Makuch D, Wilske J, Ruprecht KW. The effectiveness of limbus epithelium transplantation. Ophthalmologe. 2002; 99: 575-579.
- Nishida K, Kinoshita S, Ohashi Y, et al. Ocular surface abnormalities in aniridia. Am J Ophthalmol 1995; 120: 368-375.
- López García JS, Rivas L, García Lozano I. Tratamiento de la insuficiencia limbal grave mediante cirugía combinada de trasplante de limbo y trasplante de membrana amniótica. Arch Soc Esp Oftalmol 2005; 80(7): 405- 412.
- Stoiber J, Muss WH, Pohla-Gubo G, et al. Histopathology of human corneas after amniotic membrane and limbal stem cell transplantation for severe chemical burn. Cornea 2002; 21: 482-489.
- Xi XH, Jiang DY, Tang LS. Transplantation of amniotic membrane and amniotic membrane combined with limbal autograft for patients with complicated pterygium. Hunan Yi Ke Da Xue Xue Bao 2003; 28: 149-151.