Terapia refractiva corneal
Arance A1, Picón S1, Villa C2, Gutiérrez R3, Rodríguez I4, Blázquez AB4
1 Licenciado en Medicina y Cirugía.
2 MSC. Diplomado en Óptica y Optometría.
3 Doctor en Medicina y Cirugía.
4 Diplomado en Óptica y Optometría.
Introducción
La ortoqueratología comienza su aplicación en los años sesenta del siglo pasado. Jessen fue el primero en intentar modificar el error refractivo de la miopía de forma deliberada utilizando lentes de contacto rígidas con una técnica denominada Orthofocus (1). Durante más de dos décadas la ortoqueratología no obtuvo aceptación en general, en parte debido a la resistencia de la comunidad científica, que sostenía que no era seguro alterar la forma corneal central. El hecho de que únicamente se dispusiera de la queratometría para seguir los cambios de forma corneales limitaba su uso.
La introducción de la topografía corneal proporcionó un método más científico para el empleo de este procedimiento. Se realizaron estudios utilizando los diseños normales de PMMA para poner a prueba la teoría (2-6). Estos estudios demostraron una cierta reducción de la miopía de 0,30 a 1,52 dioptrías en sujetos con 2,5 a 4 dioptrías de miopía. Los métodos empleados consistentes en la adaptación de lentes de contacto progresivamente más planas producía un aumento del astigmatismo directo de hasta 0,80 dioptrías. El proceso era, además, muy lento, costoso y tedioso tanto para el adaptador como para el paciente.
La reducción de la miopía no duraba mucho tiempo cuando las lentes eran ocasionalmente utilizadas en forma diaria. La falta de permeabilidad de los materiales no permitían su uso nocturno.
Los nuevos diseños de lentes para ortoqueratología se concentraron en tratar de aumentar los niveles de reducción de la miopía. Nick Stoyan, que concibió y patentó las primeras lentes de geometría inversa, El Hage que utilizó por primera vez la topografía corneal para adaptar lentes de ortoqueratología y Tom Reim y el mencionado El Hage que crearon diferentes prototipos de diseños ortoqueratológicos marcaron el comienzo de una nueva era de la ortoqueratología.
El advenimiento de nuevos materiales rígidos permeables al gas de alta permeabilidad (Iso/Fatt de 85 o más) ha permitido que el uso de las lentes se lleve a cabo durante la noche. Innovadores diseños como Corneal Refractive Therapy (CRT®) han proporcionado a los adaptadores de lentes de ortoqueratología un método científico y más preciso de controlar y predecir la reducción de la miopía. Más del 80% de los pacientes tratados con la ortoqueratología moderna alcanza la reducción de miopía deseada con un sólo par de lentes al contrario de lo que antiguamente ocurría en que se necesitaban varios pares para cumplir ese objetivo. La aprobación por parte de la Food and Drugs Administration americana de la ortoqueratología nocturna con determinados diseños y materiales ha dado el respaldo de eficacia, predictibilidad y seguridad que la técnica necesitaba. CRT, objeto de la presente revisión, es el primer diseño aprobado para ortoqueratología nocturna en junio de 2002 (7).
Descripción de la lente CRT
CRT es una lente de contacto fabricada en material Paragon HDS 100. Su diseño presenta una cara anterior especular a la posterior la cual se divide en (fig. 1):
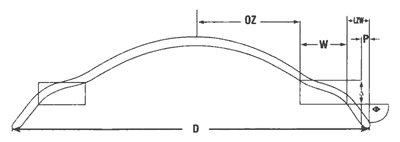
Fig. 1. Geometría de la lente CRT.
- Una zona central esférica.
- Una curva sigmoidal intermedia (Return Zone).
- Una última zona que es una recta (Landing Zone).
Parámetros disponibles
- Diámetro total (D): 9,5 a 12 mm. El habitual es de 10,5 mm.
- Radio base: 6,50 a 10,50 mm.
- Zona óptica: 5 a 7 mm. El habitual es de 6 mm (OZ: semicuerda).
- Anchura de la Return Zone (W): 0,75 a 1,5 mm. Lo habitual es de 1 mm.
- Profundidad de la Return Zone (D): hasta 1.000 micras. Lo habitual es de 500 a 600 micras en pasos de 25 en 25 micras.
- Radio Landing Zone: infinito.
- Angulo Landing Zone (F): -25º a –50º. Lo habitual es entre 30º y 35º de grado en grado.
- Anchura Landing Zone (LZW): 0,50 a 2,75 mm.
- Anchura de borde (P): 0,04 mm.
- Poder: -2 a +2 dioptrías. La habitual en ortoqueratología es de +0,50 dioptrías.
Propiedades del material
- Índice de refracción: 1,442 (a 25º).
- Transmitancia luminosa (ISO 8599:1994): 95%.
- Angulo de humectación: 42º.
- Gravedad especifica: 1,10.
- Dureza (Shore D): 79.
- Contenido en agua: <1%.
- Permeabilidad al oxigeno (tabla I).

Mecanismo de acción
La curva base de la lente, considerablemente más plana que el radio apical central de menor potencia, transmite una presión sobre la delgada capa de lágrima que se encuentra entre la cara posterior de la lente y la superficie corneal. Si bien el uso de la fluoresceína para observar la adaptación da la apariencia de un toque apical, existe una capa de lágrima de menos de 10 micras (8,9) (fig. 2).
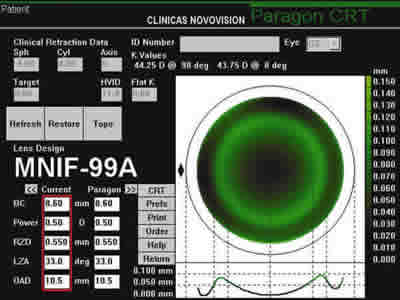
Fig. 2. Simulación topográfica del fluoresceinograma de una lente CRT para ortoqueratología.
Estas fuerzas sobre la lágrima hace que las células epiteliales migren hacia la periferia. La redistribución de células crea una disminución de la profundidad sagital y hace que la córnea se torne más esférica, reduciendo o eliminando la necesidad de corrección de la miopía.
La curva sigmoidal forma un reservorio en donde se acumula el exceso de lágrimas y las células epiteliales desplazadas.
El Landing Zone permite que la lente se centre además de crear un suficiente levantamiento de borde que permita la circulación de la lágrima por debajo de la lente y se pueda desalojar los residuos que se depositan bajo la misma.
El mecanismo de acción es por tanto una redistribución del epitelio corneal, el cual se aplana y adelgaza en centro de la córnea y se incurva y aumenta de espesor en la periferia media (10-12) (fig. 3). La topografía corneal es el procedimiento que nos permite valorar si los cambios se están produciendo de forma adecuada a la vez que centrados (fig. 4). Otros cambios observados en la córnea son un engrosamiento del estroma en la zona correspondiente al aumento de espesor epitelial que parece ser remite con el tiempo de utilización de las lentes. No está probado que existan cambios en la cara posterior de la córnea a pesar de que algunos autores relatan su posible existencia (13,14).
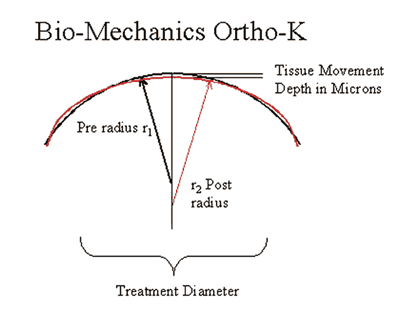
Fig. 3. Esquema de la biomecánica corneal de la ortoqueratología con CRT. Aplanamiento central y encurvamiento medio periférico.
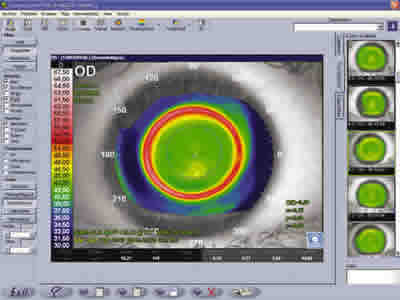
Fig. 4. Topografía corneal que muestra los cambios biomecánicos que ocurren en la córnea con lentes CRT para ortoqueratología.
Rango de aplicación
Las lentes CRT están indicadas para su utilización nocturna en miopía hasta 6 dioptrías y astigmatismo hasta 1,75 dioptrías.
Los mejores resultados se consiguen cuando la esfera supera al cilindro; el astigmatismo es corneal y directo —o si es inverso no supera la dioptría— y el radio k corneal final necesario para la reducción del defecto refractivo no sea inferior a 40 dioptrías.
El tratamiento puede ser aplicado después de cirugía refractiva corneal cuando existe hipocorrección pero siempre y cuando no se deba reducir el k corneal por debajo de 37 dioptrías.
Las contraindicaciones para su utilización son (15):
- Inflamación o infección (bacteriana, fúngica o vírica) en el segmento anterior del ojo.
- Cualquier patología que afecte a la córnea, conjuntiva o párpados.
- Ojo seco.
- Hipoestesia corneal.
- Patologías sistémicas con afectación ocular o que pueda ser agravada por el uso de lentes de contacto.
- Alergias en la superficie ocular o anejos que pueda ser inducida o agravada por el uso de lentes de contacto.
- Alergias a algún componente de las soluciones de mantenimiento necesarias para la desinfección de las lentes.
- Ojos rojos o irritados.
Resultados clínicos
En el ensayo clínico para su aprobación por parte de la FDA se analizaron datos de 121 pacientes (240 ojos) durante 9 meses de tratamiento. El 91,7% era de raza caucásica, 73 mujeres y 48 hombres. La media de edad fue de 35 años (rango 12;56) (16).
Predictibilidad. El porcentaje de ojos que alcanzaron reducción total o parcial de su miopía se muestra en la tabla II.

Eficacia. Los resultados de agudeza visual (AV) Snellen sin compensación se muestran en la tabla III.

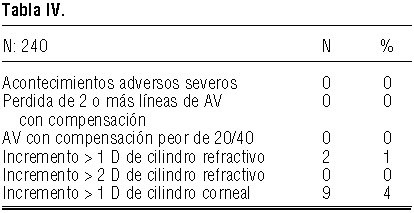
Seguridad. El resumen de la seguridad del tratamiento se muestra en la tabla IV.
Regresión durante el día. Las lentes fueron usadas durante el sueño entre 6 a 8 horas. Para analizar los cambios después de retiradas las lentes, los pacientes fueron evaluados a los 6 y a los 9 meses después de 8, 24, 48 y 72 horas de no utilización. De ese análisis se dedujo la tabla V, que muestra el tiempo (en horas) de reducción del efecto a –1 dioptría (equivalente a 20/40 de agudeza visual sin compensación) en función del estado refractivo al retirar la lente después del sueño (columna 1) y del equivalente esférico pretratamiento (resto de columnas).

Complicaciones
Queratitis microbiana
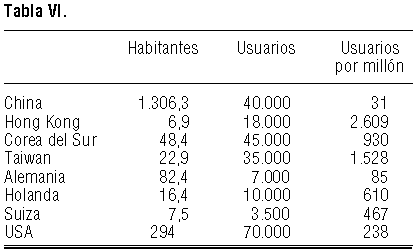
Se estima en más de 250.000 los usuarios de ortoqueratología en todo el mundo, principalmente en países del sureste asiático (tabla VI) (17,18).
La principal complicación, al igual que con otro tipo de lentes de contacto, es la queratitis microbiana. Se han descrito 50 casos desde el año 2001 siendo la Pseudomona Aeruginosa el germen principalmente aislado seguido de la Acanthamoeba (19) (tabla VII). El cuidado inapropiado de las lentes, el no cumplimiento de las instrucciones por parte del paciente y la persistencia del uso de las mismas a pesar de presentar intolerancia, se consideran factores de riesgo potenciales en un candidato adecuado (20,21).

Aunque la mayoría de los casos se han observado en los países asiáticos no parece estar relacionado con una característica demográfica particular de esta población sino por tener el mayor número de usuarios de este tipo de lentes.
El rango de edad se ha observado entre 9 y 15 años (tabla VIII) lo cual es un reflejo del tipo de población que utiliza este tipo de lente. A diferencia de Europa y USA donde los principales usuarios son pacientes adultos que se adaptan por comodidad o motivos estéticos, en los países del sureste asiático las lentes son utilizadas con mayor frecuencia para controlar el crecimiento de la miopía en pacientes jóvenes (22,23).

Está aceptado que la incidencia de queratitis microbiana en pacientes que utilizan diariamente lentes de contacto es de 4 por 10.000 usuarios/año y en los que las usan de forma prolongada es de 20 por 10.000 usuarios/año. Con respecto a los usuarios de ortoqueratología nocturna, en datos presentados en el último simposio de Ortoqueratología (Chicago, 2005) se ha estimado una incidencia de este tipo de complicación de 1,4 por 10.000 usuarios/año en estudios realizados en EE.UU. y Canadá únicamente. Aunque son necesarios más estudios para establecer con exactitud la frecuencia de queratitis microbiana en este tipo de pacientes se estima que estará en un promedio entre los dos grupos de usuarios de lentes de contacto anteriormente mencionados.
Bibliografía
- Jessen G. Orthofocus techniques. Contacto 1962; 6: 200.
- Binder P, May C, Grant S. An evaluation of orthokeratology. Am J Ophthalmol 1980; 87: 729.
- Brand RJ, Polse KA y Schwalbe JS. The Berkeley orthokeratology study. Part I. General conduct of the study. Am J Optom Physiol Opt 1983; 60: 175-186.
- Carkeet NL, Mountford JA, Carney LG. Predicting success with orthokeratology lens wear: a retrospective analysis of ocular characyteristics. Optom Vis Sci 1995; 892-898.
- Kame Rt. Flatten the cornea the non surgical way. Review of Optometry 1995 Abril.
- Kerns R. Research in orthokeratology II: experimental design protocol meted. JAOA 1976; 47: 1275.
- Koffler B, Smith V. Miopía reduction using corneal refractive therapy contact lens. Eye Contact Lens 2004; 30: 223-226.
- Polymer Technology. Guía de ortoqueratología nocturna. 2.ª ed. Bausch & Lomb. 2003.
- Swarbrick H. Orthokeratology (Corneal refractive therapy). What is it and how does it work? Eye Contact Lens 2004; 30: 181-185.
- Haque S, Fonn D, Simpsson T, Jones L. Corneal and epithelial thickness changes after 4 weeks of overnight corneal refractive therapy lens wear, measured with optical coherence tomography. Eye Contact Lens 2004; 30: 189-193.
- Ladage P. What does overnight lens wear do to the corneal epithelium? Is corneal refractive therapy different? Eye Contact Lens 2004; 30: 194-197.
- Matsubara M, Kamei Y, Takeda S, Mukai K Ishii Y, Ito S. Histologic and histochemical changes in rabbit cornea produced by an orthokeratology lens. Eye Contact Lens 2004; 30: 198-204.
- Beccherer P, Kempf J. Endothelial response to overnight corneal reshaping. Eye Contact Lens 2004; 30: 207-210.
- 14. Choo J, Caroline P. How does the cornea change under corneal reshaping contact lens? Eye Contact Lens 2004; 30: 211-213.
- Paragon CRT TM, Paragon CRT TM, Paragon Quadra RG TM, Paragon Quadraa RG TM. 100 rigid gas permeable contact lens for corneal refractive therapy- P870024/S043. Professional Labeling. www.fda.gov/cdrh/pdf/p870024s043.html. 2002.
- Paragon CRT TM, Paragon CRT TM, Paragon Quadra RG TM, Paragon Quadraa RG TM. 100 rigid gas permeable contact lens for corneal refractive therapy- P870024/S043. Summary of safety and effectiveness. www.fda.gov/cdrh/pdf/p870024s043.html. 2002.
- Jacobson J. OK: the global perspective. Global Orthokeratology Symposium. Chicago 2005 Julio. Comunicación oral.
- Sicari J. OK: The US perspective. Global Orthokeratology Symposium. Chicago 2005 Julio. Comunicación oral.
- Swarbrick H, Watt K. MK in OK: an update. Global Orthokeratology Symposium. Chicago 2005 Julio. Comunicación oral.
- Cavanagh D. Effects of overnight and CRT wear on corneal pseudomonas binding: will CRT increase the risk of microbial keratitis? Eye Contact Lens 2004; 30: 207-211.
- Rah M. Case series: adverse corneal events associatedx with corneal reshaping. Eye Contact Lens 2004; 30: 231-234.
- Walline J. Study design issues in a corneal reshaping contact lens myopia progression study. Eye Contact Lens 2004; 30: 227-230.
- Holden B. The myopia epidemic –is there a role for CRT. Eye Contact Lens 2004; 30: 244-247.