Análisis biométrico diferencial en alta miopía
Dres. Álvarez-Rementería L1, Crespo M1, Lara Medina J1, Ispa C1
1 Clínica Cirugía Ocular. Madrid.
El cálculo de la potencia de la lente intraocular (LIO) presenta grandes dificultades para el cirujano de cataratas en pacientes con alta miopía. La determinación de dicho valor constituye un factor crucial para obtener una adecuada agudeza visual postoperatoria.
La primera fórmula teórica fue descrita por Federov y colaboradores en 1967 (1). Todas la fórmulas teóricas están basadas en la misma ecuación fundamental: P = n/ACD AL n x K/n K x AL (donde P= potencia de la LIO para conseguir la emetropia; n= índice refractivo para el humor acuoso y vítreo; ACD= valor de la profundidad postoperatoria de la cámara anterior; AL= longitud axial y K= curvatura corneal). Desde esta primera ecuación, otros muchos oftalmólogos han refinado distintas fórmulas teóricas (2-4).
La fórmula de Sanders-Retzlaff-Kraff (SRK) fue la primera fórmula de regresión diseñada para este cálculo, se define como P = A 2,5AL 0,9 K (donde la P = potencia de la LIO para conseguir la emetropia; A = constante a; AL = Longitud axial; K = curvatura corneal) . Esta fórmula no incluye la profundidad de la cámara anterior, por lo que es menos exacta en ojos con extremas longitudes axiales.
La fórmula de segunda generación SRK-II fue diseñada combinando regresión lineal con ajustes específicos para ojos largos y cortos. Sin embargo, la muchos oftalmólogos no están conformes con los resultados obtenidos con dicha fórmula.
La nuevas fórmulas de tercera generación como son SRK/T, Holladay 1 y Hoffer Q y las de cuarta generación como Holladay 2 y L-SRK han mostrado una mejor estimación de la potencia de las LIOs en ojos con longitudes axiales extremas (3,4,6).
Presentamos los resultados de un estudio retrospectivo de cálculo de potencias de LIOs en pacientes con alta miopía para cirugía de cataratas mediante facoemulsificación. Comparamos el rendimiento de 3 fórmulas (SRK/T, Holladay 1 y Holladay 2) en su capacidad para obtener el menor error refractivo postoperatorio.
Material y Métodos
Estudio retrospectivo de 50 pacientes con alta miopía y longitud axial superior a 27 mm intervenidos de cataratas en nuestra clínica (Clínica Cirugía Ocular). Los exámenes preoperatorios incluyeron mejor agudeza visual corregida con optotipos de Snellen, biomicroscopía de segmento anterior, tonometría de aplanación, recuento de células endoteliales y estudio de fondo de ojo mediante oftalmoscopía indirecta bajo dilatación. Los datos de profundidad de cámara anterior, longitud axial y radio de curvatura corneal fueron calculados mediante IOLMASTER ® (Zeiss ® , Alemania), Orbscan II ® (Bausch & Lomb ® ) y Ultrascan ® .
Los cálculos de las lentes fueron realizados mediante la aplicación las fórmulas biométricas SRK/T, Holladay I y Holladay II. El objetivo en la selección de las lentes implantadas fue el de alcanzar una refracción postoperatoria lo más próxima a la emetropía. Los modelos de las lentes intraoculares implantadas fueron MA60MA ® , MA60BM ® y SN60AT ® (Alcon ® laboratorios, USA).
La cirugía de cataratas se realizó a través una incisión de 2,5 mm en córnea clara, utilizando técnicas estándar de facoemulsificación. Los pacientes fueron revisados al día siguiente de la cirugía, a la semana y al mes. La refracción postoperatoria definitiva fue obtenida para cada paciente en la última visita.
Los datos fueron tabulados y analizados de forma separada para pacientes con lentes de potencias positivas (de 0 a +10 dioptrías) y negativas (de -1 a -4 dioptrías). La refracción postoperatoria de cada paciente al mes de la intervención se consideró como refracción real. Hemos analizado el cálculo obtenido por cada tipo de fórmula estudiando la diferencia entre refracción real y refracción sugerida por la fórmula, obteniendo la media de la diferencia y su desviación estándar, comparando posteriormente los resultados entre sí.
Resultados
Cincuenta pacientes con alta miopía fueron intervenidos de cataratas con implante de lente intraocular.
Se implantaron 3 tipos de lentes, así en 7 casos (14%) se utilizó la MA60BM, en 28 casos (56%) se usó la MA60MA y en 15 casos (30%) se empleó la SN60AT. La potencia media dióptrica de las lentes implantadas fue de 3,66± 4,12 (rango de -4,0 a +9,0). Se dividió a los pacientes en dos grupos, en función de si se utilizaron lentes positivas o negativas, de este modo, en 40 casos (80%) se implantó una lente positiva y en 10 casos (20%) se utilizaron lentes negativas.
El equivalente esférico postoperatorio final fue de 0,47±0,79 (rango de -1,87 a +1,87) para todos los pacientes. En el grupo con lente negativa, la refracción final fue de 0,42± 0,72 (rango -0,62 a 1,87), mientras que para los pacientes con lentes positivas fue de 0,69± 0,64 (rango -1,87 a +0,50).
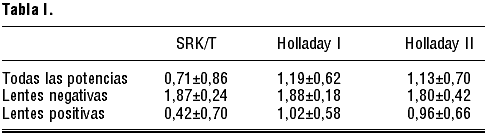
La tabla I muestra la diferencia media de dioptrías entre el cálculo proporcionado por cada tipo de fórmula y el equivalente esférico final.
En las figuras 1 y 2 se ha representado cómo se distribuye el error refractivo calculado con cada tipo de fórmula, tanto para lentes positivas como para lentes negativas.
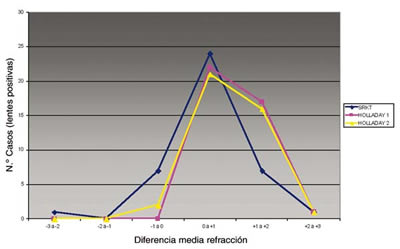
Fig. 1. Distribución error refractivo en lentes positivas.
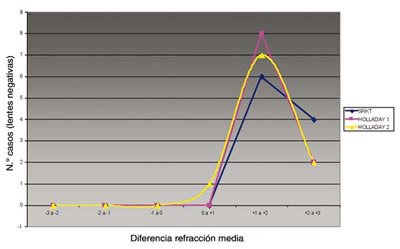
Fig. 2. Distribución error refractivo en lentes negativas.
Discusión
En el presente estudio, evaluamos la capacidad predictiva de dos fórmulas de tercera generación (SRK/T y Holladay I) y de una fórmula de cuarta generación (Holladay II) para determinar la potencia de la lente intraocular (LIO) en ojos con alta miopía. Analizando los datos de forma global, nuestros resultados muestran que en ojos con alta miopía, la fórmula SRK/T ofrece el mejor resultado predictivo en el cálculo de la lente (diferencia media 0,71±0,86), siendo inferiores los resultados obtenidos con las otras dos fórmulas (1,19±0,62 para Holladay I y 1,13±0,70 para Holladay II).
En nuestro estudio, las fórmulas muestran una tendencia a provocar una hipocorrección postoperatoria. Este hallazgo ya ha sido comunicado previamente en la literatura en varios trabajos previos (7,8). Un estudio argentino concluye que las actuales fórmulas de tercera y cuarta generación tienen una tendencia a la hipocorrección de los pacientes entre 1,0 dioptrías y 4,0 dioptrías (8).
En nuestro trabajo, para las tres fórmulas estudiadas, el error refractivo postoperatorio fue menor para las lentes positivas que para las lentes negativas. Este resultado concuerda con los datos aportados por el estudio de Zaldivar y colaboradores (8), en el que se mostraba una mayor tendencia a la hipocorreción en casos de pacientes con lentes negativas. Esta mayor tendencia a la hipocorreción puede ser debida a una mayor prevalencia de estafiloma posterior en ojos longitudes axiales extremadamente grandes.
Si analizamos la capacidad predictiva de cada fórmula biométrica según el porcentaje de pacientes que alcanza una refracción final menor o igual a ± 1 dioptría, encontramos que la fórmula más precisa es la SRK/T, ya que el 62% de los pacientes presenta una refracción residual final inferior a ± 1 dp. Las otras dos fórmulas analizadas, Holladay I y II, obtienen unos resultados inferiores en precisión, el 55% mediante Holladay I y 57,5% para la Holladay II. Al estudiar de forma separada los pacientes con lentes positivas y negativas, encontramos una diferencia notable en el porcentaje de precisión de las fórmulas. Entre los pacientes con ojos extremadamente largos (receptores de lentes negativas) no encontramos ningún caso una refracción postquirúrgica inferior a ± 1 dp, independientemente de la fórmula utilizada. Para los pacientes con lentes positivas, los mejores resultados se obtienen para los cálculos de la fórmula SRK/T, que permite que hasta el 77,5% de los pacientes presenten una refracción residual inferior a ± 1 dp.
La mejor capacidad predictiva en ojos con lentes positivas se relaciona probablemente con una más fiable medición de la longitud axial, disminuyendo esta precisión en ojos extremadamente grandes. Las dificultades en el cálculo de la LIO para los ojos de mayor tamaño puede estar ocasionada en parte por anatomía del polo posterior. La fóvea está situada a una distancia aproximadamente de 4,5 mm (3 diámetros de disco o 15º) del centro del nervio óptico. Holladay y colaboradores (comunicación personal) han realizado estudios mediante escáner-B de alta resolución (Innovative Imaging System), realizando cortes horizontales a través del nervio óptico y midiendo la distancia desde el vértice de la córnea a un punto situado 4,5 mm temporal al centro del nervio óptico. En ese estudio se pone de manifiesto como en ojos con longitudes axiales mayores a 30 mm, existe con gran frecuencia un estafiloma de polo posterior temporal a fóvea, siendo la distancia entre el vértice corneal y la fóvea aproximadamente 0,5-1,5 mm más corta que la distancia desde el vértice corneal al fondo del estafiloma, lugar este último donde el escaner-A encuentra el eje perpendicular y fija como longitud axial (9). Por tanto, observamos que existe una tendencia de los biómetros calcular longitudes axiales mayores que las que realmente existen para ojos con estafilomas.
Tras analizar a posteriori nuestros datos, encontramos que para lograr una entropía final de nuestros pacientes, debemos seleccionar lentes con una potencia mayor a lo indicado por las distintas fórmulas biométricas. De este modo, en el caso de utlizar la fórmula SRK/T debemos añadir + 1,5 dp a nuestro cálculo, mientras que para las fórmulas Holladay sería necesario incrementar en + 2 dp la potencia calculada.
Conclusión
El cálculo de la LIO en altos miopes mediante las actuales fórmulas biométricas muestra una tendencia a la hipocorrección postquirúrgica de su miopía. El uso de la fórmula SRK/T para pacientes con potencias entre 0 y +10 dp ofrece un menor error residual que las otras dos fórmulas estudiadas. En el caso de los pacientes con lentes de potencias comprendidas entre -1 y -4, las tres fórmulas se comportan de manera muy similar, con un error medio de 1,9 dp.
La mejoría de los sistemas de medición de la longitud axial permitirá una mayor exactitud en los cálculos biométricos. La utilización de nuevos biometros, como el IOLMASTER®, permitirá obtener cálculos más fiables en pacientes con defectos refractivos extremos.
Bibliografía
- Fedorov SN, Kolinko AI, Kolinko AI. Estimation of optical power of the intraocular lens. [Russian] Vest Oftalmol 1967; 80(4): 27-31.
- R.D. Binkhorst. The accuracy of ultrasonic measurement of the axial length of the eye. Ophthalmic Surg 12 (1981), pp. 363-365
- J.T. Holladay , T.C. Praeger, T.Y. Chandler et al. A three-part system for refining intraocular lens power calculations. J Cataract Refract Surg 14 (1988), pp. 17-24.
- K.J. Hoffer. The Hoffer Q formula: a comparison of theoretic and regression formulas. J Cataract Refract Surg 19 (1993), pp. 700712 errata 1994; 20: 677.
- D. Sanders, J. Retzlaff, M. Kraff et al. Comparison of the accuracy of the Binkhorst, Colenbrander, and SRK implant power prediction formulas. Am Intra-Ocular Implant Soc J 74 (1981), pp. 337-340.
- J.A. Retzlaff, D.R. Sanders and M.C. Kraff. Development of the SRK/T intraocular lens implant power calculation formula. J Cataract Refract Surg 16 (1990), pp. 333-340 correction, 528.
- Colette S. L. Tsang, Gabriela S. L. Chong, Evan P. F. Yiu et al. Intraocular lens power calculation formulas in Chinese eyes with high axial myopia. J Cataract Refract Surg 29 (2003), pp. 1358-1364.
- R. Zaldivar, M.C. Shultz, J.M. Davidorf and J.T. Holladay . Intraocular lens power calculations in patients with extreme myopia. J Cataract Refract Surg 265 (2000), pp. 668-674.
- Byrne SF. A-Scan Axial Eye Length Measurements; a Handbook for IOL Calculations. Mars Hill, NC, Grove Park Publishers, 1995; 62-64.