Queratopatía neurotrófica y suero autólogo. Nuevas perspectivas en su tratamiento
Dres. Fernández García AI1, Balado Vázquez P1
1 Hospital General Universitario Gregorio Marañón. Madrid.
Introducción
La queratopatía neurotrófica es un proceso degenerativo corneal de tratamiento complejo caracterizado por una disminución de la sensibilidad y una inadecuada cicatrización de la superficie corneal que puede conducir a un proceso de lisis e incluso perforación de la córnea (1). Mientras que su diagnóstico clínico no plantea dificultades, su manejo terapéutico resulta un reto siendo una de las patologías corneales más difíciles de manejar.
Las causas más frecuentes de esta anestesia corneal son las infecciones de la superficie corneal por virus herpes simple y herpes zoster, así como secuelas de traumatismos físicos, químicos o quirúrgicos del V par o daño neuropático producido por la diabetes (2,3).
Causas que disminuyen la sensación corneal
Parálisis del V par: Quirúrgica, tumores, aneurismas, radioterapia y otras.
Causas congénitas:
- Disautonomía familiar (síndrome de Riley-Day).
- Síndrome de Goldenhar.
- Síndrome de Möbius.
- Síndrome de Parry-romberg.
- Síndrome de Bassen-Kornzweig.
- Anestesia congénita aislada del trigémino.
Distrofias corneales: en empalizada y granular (rara).
Iatrogénicos: Uso de lentes de contacto, traumatismos de los nervios ciliares por láser, crioterapia, indentación escleral o diatermia, incisiones corneales: cataratas, queratoplastia y epiqueratofaquia, postqueratoplastia penetrante, cirugía refractiva.
Infección:
- Herpes simple.
- Herpes zoster.
- Lepra.
Enfermedad sistémica: Diabetes, esclerosis múltiple, déficit de vitamina A.
Medicamentos:
- Abuso de anestésicos tópicos.
- Atropina.
- Timolol (generalmente temporal).
- Sulfacetamida el 30%.
Causas tóxicas:
- Quemaduras químicas.
- Exposición a disulfuro de carbono.
- Exposición a sulfuro de hidrogeno.
Causas funcionales: Histeria.
Miscelánea: Cualquier afectación que implique lesión epitelial crónica o inflamación del estroma.
La córnea es el tejido con mayor densidad de inervación de todo el organismo (40 veces mayor que la pulpa dentaria y 400 veces mayor que la piel). Los nervios sensitivos de la córnea ejercen una influencia trófica en su epitelio, a través de una serie de neuromediadores químicos como la acetilcolina, la sustancia P, IGF-1 (4,5) y el péptido relacionado con el gen de calcitonina (6). La pérdida de la sensibilidad corneal conlleva no solamente una deficiencia en el parpadeo y el lagrimeo reflejos sino también una reducción en el metabolismo celular, menos mitosis y aumento de la permeabilidad del epitelio a elementos nocivos (7). Normalmente existe un recambio continuo de las células del epitelio corneal de modo que la hipoestesia, al alterar el trofismo, puede generar un defecto epitelial en ausencia de traumatismo o lesión. Esto sienta las bases para que en la queratopatía neurotrófica se altere la capacidad de reepitelización con la consiguiente ulceración y a veces necrosis del estroma corneal que puede conducir a la perforación corneal . En general, cuanto mas profundo es el déficit en la sensibilidad corneal, más grave es la enfermedad epitelial.
Fisiopatología de la úlcera corneal progresiva
La úlcera corneal se desarrolla en tres etapas (8):
1) Defecto epitelial persistente.
2) Reclutamiento de células inflamatorias.
3) Síntesis y activación de enzimas.
El cierre de los defectos epiteliales en el menor tiempo posible es fundamental para evitar la progresión de la lesión. Limitar el uso de medicamentos potencialmente tóxicos es una de las principales medidas necesarias para conseguir este objetivo.
La estructura e integridad de la córnea está mantenida por el colágeno y los elementos que producen su destrucción serán los desencadenantes del problema. El colágeno tipo I es el que más presencia tiene y forma el grueso de fibras estromales. Junto a éste, los de tipo III y IV copolimerizan para unir las fibras lamelares entre sí y mantener su orden. El tipo VI es responsable de mantener el espaciado necesario entre las fibras de tipo I. Otros tipos de colágeno participan en la conformación de otras membranas como la basal del epitelio o la de Descemet (9).
Cuando el epitelio corneal pierde su integridad, las células pueden sintetizar metaloproteinasas (MMPs), que son los enzimas involucrados en el proceso catágeno. También las células del epitelio conjuntival y los queratocitos tienen esta capacidad. Los fenómenos inflamatorios permiten la llegada y activación de polimorfonucleares (PMNs) con elevada capacidad de síntesis enzimática. La MMP-1 sintetizada por los queratocitos degrada el colágeno I, II y III. La MMP-8 tiene un efecto similar y su presencia se debe a los PMNs. Tanto los queratocitos como los PMNs pueden sintetizar MMP-2. Las células epiteliales alteradas tienen capacidad para sintetizar MMP-9 (8,10).
La pérdida del neurotrofismo corneal por lesión del nervio trigémino produce una alteración en la reparación del tejido corneal. La sustancia P es un neurotransmisor producido por el nervio trigemino implicada en la reparación de defectos epiteliales corneales (11,12). La sustancia P por sí misma no tiene un efecto directo sobre la migración epitelial, pero sí que está implicada en este proceso mediante su acción sinérgica con insulin-like growth factor-1 (IGF-1) (5,13). La aplicación combinada de ambos neuromediadores estimula la migración de células epiteliales y la expresión de integrina a 5 y b 1 esenciales para el anclaje de las células en la matriz extracelular. La aplicación tópica de sustancia P e IGF-1, utilizando la secuencia de péptidos mínima eficaz para evitar los potenciales efectos adversos, se ha demostrado útil en el manejo clínico de la queratopatía neurotrófica.
El defecto epitelial persistente puede marcar el inicio de una úlcera estromal progresiva. Las características clínicas de este defecto son:
- Lesión de contornos redondeados.
- Bordes edematosos.
- Ausencia o escaso infiltrado estromal.
- Dolor leve en proporción al defecto.
Cuando se inicia la lisis estromal se incrementa el edema de los bordes y el centro se hace traslúcido (14). En este momento el riesgo de perforación es elevado y se requiere una acción terapéutica activa para frenar la evolución natural. Una vez que la úlcera alcanza la membrana de Descemet existe un breve plazo antes de la perforación e incluso la progresión se puede limitar y no continuar pese al extremado adelgazamiento de la córnea. Sin embargo, cuando el defecto epitelial y la inflamación persisten, se puede asistir a una destrucción corneal muy grave, que incluso pone en peligro la viabilidad del globo ocular.
El manejo más idóneo de esta patología consiste en realizar un tratamiento precoz y agresivo en el que se combinen distintas medidas terapéuticas para controlar el proceso de ulceración corneal progresiva (1). En las fases iniciales, las medidas consisten en eliminar la toxicidad medicamentosa mediante la retirada de los tratamientos tópicos que han demostrado mayor toxicidad, como son ciertos antibióticos (neomicina, eritromicina, p.ej.), los esteroides tópicos y los conservantes de los colirios. Está desaconsejado el uso de las fluoroquinolonas, pues es posible que afecten la síntesis de colágeno. En la medida de lo posible interesa manejar medicaciones sin conservante. Es necesario evaluar si existen medicaciones sistémicas que puedan influir negativamente en la evolución de este proceso tales como los neurolépticos, antipsicóticos y antihistamínicos. Para mejorar el estado de la superficie corneal es necesaria la administración de lágrimas artificiales sin conservantes, pomada lubricante por las noches e incluso oclusión mecánica. En la fase de defecto epitelial persistente, hay que añadir un antibiótico tópico como profilaxis de la sobreinfección, y dado que el objetivo básico es promover la epitelización, en algunos casos es necesario recurrir a una tarsorrafia lateral o una ptosis medicamentosa (15). Esta última consiste en la inyección de toxina botulínica (5 ud. Botox) en el elevador del párpado superior. La ptosis se inicia entre dos y cuatro días más tarde y su duración es de cuatro a seis semanas. Las ventajas que ofrece es la de permitir la aplicación de medicamentos y el examen sencillo de las lesiones. Otras medidas adicionales son la oclusión de los puntos lagrimales (pero ha de evitarse en presencia de una inflamación importante, por el peligroso acúmulo de sustancias tóxicas) y la utilización de lentes de contacto terapéuticas (16). Éstas son una buena opción en la parálisis facial siempre que se haga un estricto seguimiento, pero no en la parálisis del trigémino por su elevado riesgo de infección. Las lentes de contacto reducen las molestias y mejoran la cicatrización epitelial al reducir la abrasión continua producida por el parpadeo. Puede empeorar los procesos metabólicos, reducir la actividad de recambio epitelial desde el limbo y acumular sustancias indeseables en el lecho de la úlcera. Podría también promover una infección secundaria o un hipopión estéril. No obstante, las lentes de fluorosilicona, por sus especiales características, son una opción para casos señalados. En la fase de ulceración estromal, es necesario realizar medidas de soporte tectónico como recubrimientos conjuntivales, adhesivos titulares como el cianocrilato ante pequeñas perforaciones (17), injertos de membrana amniótica (MA) (18,19) y queratoplastias lamelares o penetrantes si la perforación es grande (20). Sin embargo, la tasa de éxito de estos procedimientos está limitada por la escasa capacidad de cicatrización corneal. El cianoacrilato tiene varios efectos terapéuticos: sellado mecánico, aislamiento de las moléculas inflamatorias, favorecer la cicatrización y efecto antibacteriano. Una vez secado el lecho, la aplicación del adhesivo se completa con la colocación de una lente de contacto para estabilizarlo y como vendaje. Las ventajas de la membrana amniótica incluyen: Reducción de la inflamación, aporte de moléculas que promueven la epitelización, taponamiento eficaz de pequeñas perforaciones, buena tolerancia, ausencia de antigenicidad, fácil disponibilidad y técnicas sencillas y poco agresivas. Por ello constituye una medida muy adecuada para la úlcera corneal progresiva de origen no infeccioso y cuando hay una perforación patente, a la espera de una queratoplastia planeada. Los objetivos que se han de cumplir son dos: cubrir la zona de la lesión y que se mantenga varias semanas para que el efecto no sea pasajero. Por ello es preferible usar injertos amplios y que abarquen la totalidad de la córnea para que las suturas no se aflojen (lo que ocurre si nos ceñimos al área ulcerada). También se han de emplear varias capas (o la MA doblada), que dan mayor estructura tectónica y tardan más tiempo en disolverse. Cuando hay elevada actividad inflamatoria y enzimática, la MA puede tardar pocos días en desaparecer. Tiende a adherirse a la córnea abierta incluso una vez retirada la sutura. Si así se considera, se puede repetir la intervención cuantas veces sea necesaria. En el caso de desarrollarse melting corneal, utilizaremos inhibidores tópicos de las colagenasas, como N acetilcysteina, tetraciclinas o medroxiprogesterona.
La administración sistémica de tetraciclinas (doxiciclina y minociclina) ha demostrado su utilidad como tratamiento coadyuvante en el manejo de los defectos epiteliales persistentes debido a su actividad anticolagenolítica (al inhibir la acción de las MMPs) (21,22). También contribuyen a la mejoría de la película lagrimal mediante su acción sobre las glándulas de Meibomio.
En los pacientes diabéticos el uso del inhibidor de la aldolasa reductasa puede mejorar la función de los nervios corneleales, mejorando la sensibilidad. Esto implica una reparación del epitelio corneal mas adecuada.
Recientemente se ha publicado la utilidad de la administración tópica de suero autólogo en el tratamiento de los defectos epiteliales persistentes debido al aporte de factores de crecimiento como el factor de crecimiento epidérmico (EGF) y la fibronectina que facilitan la epitelización, la vitamina A que disminuye la metaplasia escamosa del epitelio alterado, anti-proteasas como la alfa2 macroglobulina que inhibe la acción de las colagenasas, así como factores neurales como la sustancia P que facilita la migración epitelial (23-25). El tratamiento con gotas tópicas de suero autólogo es una nueva terapia utilizada con éxito en alteraciones de la superficie corneal tales como el ojo seco, los defectos epiteliales persistentes y las úlceras recurrentes que se muestran resistentes a otros tratamientos. El uso en la queratopatía neurotrófica también se ha demostrado eficaz (26).
En este estudio pretendemos demostrar la eficacia del uso de suero autólogo en nuestros pacientes con queratopatía neurotrófica, y de esta manera contar con un nuevo arma para el difícil manejo de esta patología.
Materiales y métodos
Diseño. Estudio prospectivo, serie de casos y no comparado.
Participantes. Pacientes del área sanitaria 1 de Madrid. Se estudiaron 8 ojos procedentes de 7 pacientes.
Los pacientes fueron vistos en el HGUGM por el servicio de Oftalmología en la sección de Córnea.
Intervención: Aplicación de suero autólogo al 20% en gotas tópicas de 4 a 10 veces al día.
Pacientes y exploración
En el estudio fueron analizados 8 ojos, procedentes de 7 pacientes (4 mujeres y 3 hombres) con queratopatía neurotrófica resistente a tratamiento convencional con lágrimas artificiales sin conservante, antibiótico tópico, ciclopléjico y en algunos casos lente de contacto terapéutica. En ninguno de ellos se realizó tarsorrafia. La edad media de los pacientes fue de 61,5 años (rango de 34 a 86 años). Los pacientes fueron informados acerca del tratamiento con suero autólogo, dando su autorización mediante la firma de consentimiento informado.
La exploración sistemática de todos los pacientes consistió en:
Agudeza visual. La toma de agudeza visual se realizó con optotipos de Snellen.
Biomicroscopía. Exploración del polo anterior y el estado de anejos (motilidad palpebral correcta, alteraciones del borde palpebral, entropión o ectropión, triquiasis, blefaritis, etc.), medida cualitativa de la sensibilidad corneal, exploración de conjuntiva tarsal y bulbar, tiempo de rotura de la película lagrimal (BUT) y tinción con fluoresceína.
Medida de la sensiblilidad corneal: Estesiometría. Ésta puede ser cualitativa o cuantitativa. La estesiometría cualitativa es la que se practica comparando la sensibilidad de un ojo con respecto al otro; para ello usamos una pequeña cantidad de algodón finamente enrollado y se tocamos ambas superficies corneales por igual, luego se pregunta al paciente sobre el grado de sensación con respecto al ojo sano. El resultado podrá ser una sensibilidad igual (normal), reducida, o ausente para cada cuadrante. No realizamos una medida cuantitativa por carecer de estesiómetro.
Estadiaje de la queratopatía neurotrófica
Clasificamos el grado de afectación corneal según las alteraciones observadas mediante la clasificación de Mackie:
ESTADIO 1
Tinción con rosa de bengala de la conjuntiva palpebral.
Acortamiento del tiempo de rotura de la película lágrimal. Aumento de la viscosidad mucosa de la lágrima. Queratopatía punctata superficial.
Dellen.
«Gaule spots» (áreas de degeneración circunscrita al epitelio).
Vascularización superficial.
Úlcera estromal.
Hiperplasia e irregularidad epitelial.
Membrana hiperplásica precorneal.
ESTADIO 2
Defectos epiteliales, generalmente en la hemicornea superior.
Reborde circundante al defecto epitelial.
Edema estromal.
Reacción en cámara anterior.
Bordes del defecto epitelial suaves y enrollados.
ESTADIO 3
Úlcera corneal.
Melting corneal.
Perforación.
Preparación del colirio de suero autólogo al 20%
Material necesario:
- Pipeta estéril de 1 ml y de 5 ml.
- Frasco de colirio estéril «Bexen» de 10 ml.
- Campana de flujo laminar horizontal.
Características del producto acabado:
- Líquido viscoso, color amarillo claro, exento de partículas en suspensión.
Envasado: Frascos de colirio estéril «Bexen» de 10 ml.
Caducidad: 5 días en la nevera una vez abierto, 3 meses en el congelador.
Conservación: Colirios abiertos en nevera, el resto en el congelador.
Etiqueta:
- HGU GREGORIO MARAÑÓN S.° de farmacia.
- SUERO AUTÓLOGO 20% colirio de 5 ml.
- Pac:
- Fecha de elaboración: Lote: Cad:
- CONSERVAR EN EL CONGELADOR
- FECHA DE DESCONGELACIÓN:
- Conservar en nevera tras descongelar. Desechar a los 5 días tras la descongelación.
- Manténgase fuera del alcance de los niños.
Usos: Tratamiento del ojo seco grave, defectos epiteliales persistentes (úlceras tróficas y neurotróficas).
Referencias bibliográficas:
- Méndez Fernández MR, Benítez del Castillo JM. Suero autólogo, Cap 33.
- García Jiménez V y cols. Elaboración, utilización y evaluación de un colirio con suero autólogo en las lesiones corneales. Farm Hosp.. 2003;26 (1): 21-25.
- Fecha de validación: 26/06/2006.
2.° Edición (15/11/06): Se incluye información sobre el circuito de prescripción, elaboración y dispensación.
3.° Edición: (22/11/06): Se incluye la etiqueta la fecha de elaboración, la leyenda “Manténgase fuera…» y se elimina el CN.
Farmacéutico responsable y firma: S. Permia.
Circuito prescripción-elaboración-dispensación de colirio suero autólogo
Servicio de Oftalmología: prescripción
El Servicio de Oftalmología informa al paciente y le pide el consentimiento informado.
Petición de serología VHB, VHC, VIH y sífilis.
Si la serología es negativa citar al paciente para realizar la extracción de sangre en el Banco de Sangre, en un volante de hematología.
Banco de sangre: extracción de la sangre a los pacientes y separación del suero
Extracción de aproximadamente 20-30 ml de sangre en tubos gelosa sin anticoagulante.
Mantener unas 2 horas a temperatura ambiente para favorecer la coagulación y centrifugar 10-15 min a 5000 rpm.
Tomar 1 ml de suero autólogo e introducirlo en el frasco de colirio y añadir 4 ml de suero fisiológico.
Mandar los tubos correctamente identificados al Servicio de Farmacia junto al volante entregado por Oftalmología.
Servicio de Farmacia: elaboración del suero y dispensación a Oftalmología
El servicio de Farmacia prepara los colirios según metódica, el mismo día que se reciben las muestras. Una vez preparados se guardan en el congelador n.° 3 ubicado en la sección de citostáticos. En el caso de que no se prepare en el mismo día según dice Méndez Fernández R, Benítez del Castillo JM. Suero Autólogo, Cap 33, la estabilidad de los factores implicados en la regeneración de superficie ocular en nevera es de 30 días en el suero sin diluir o diluido al 20%.
La hoja de control de calidad de los colirios se grapa con una de las copias del volante enviado por el Servicio de Oftalmología. La otra copia se archiva en la carpeta correspondiente.
El siguiente día laborable se dispensan al Servicio de Oftalmología todos los colirios que se conservaran en el congelador.
Servicio de Oftalmología: dispensación del colirio a los pacientes
El Servicio de Oftalmología dispensa los colirios al paciente.
Aplicación del suero autólogo
Dependiendo de las caraterísticas clínicas de la queratopatía neurotrófica se pautó la aplicación del SA x4 - x10 veces al día, junto con lágrima artificial sin conservante (Viscofresh 0,5% ® ) y antibiótico (tobramicina o ciprofloxacino). Tras cerrarse el defecto epitelial se suspendió la medicación tópica a excepción del SA, que se mantuvo de manera preventiva durante un mes.
Análisis estadístico
Se ha utilizado el test no paramétrico de Wilcoxon en el análisis estadístico.
Resultados
Aspectos clínicos
Las patologías causantes de queratopatía neurotrófica en nuestro estudio fueron: diabetes melitus en 4 ojos (50%), seguido infección por el virus del herpes en 2 ojos (25%) y lesiones del V par tras neurocirugía en 2 ojos (25%). El tiempo medio de seguimiento fue de 4,25 ± 1,26 meses. No se encontraron reacciones adversas locales o sistémicas durante el tratamiento (tabla I y II).
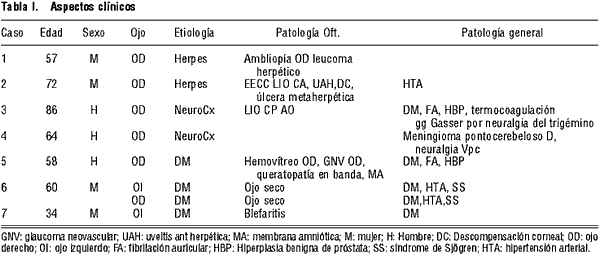
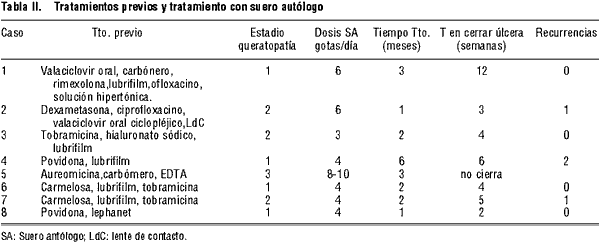
Hallazgos en la BMC
El hallazgo de alteraciones en conjuntiva y borde palpebral solo resultó positivo en uno de los pacientes, el cual presentaba blefaritis posterior moderada tratable con higiene palpebral y lágrima artificial sin conservante.
De acuerdo con la clasificación Mackie de los ojos tratados 4 se encontraba en estadio 1 (50%) con una queratitis puntata sperficial intensa, 3 ojos en estadio 2 (37%) con defectos epiteliales y solamente 1 ojo en estadio 3 (12,5%) con una extensa úlcera corneal. En este último caso se pautó la mayor dosificación de suero autólogo sin éxito.
Los defectos epiteliales cerraron en 5,14 ± 3,28 semanas (rango de 2 semanas a 12 semanas).
Consideramos que el tratamiento fue exitoso cuando las alteraciones en el epitelio corneal revirtieron. En el 87% de nuestra muestra se obtuvo éxito. En el 50% de los pacientes exitosos no se detectaron recurrencias.
Agudeza visual
En 4 de los casos mejoró la agudeza visual y en los otros 4 no hubo cambios. Dado el escaso tamaño muestral no podemos concluir que la mejoría sea estadísticamente significativa (p valor 0,066) (tabla III).

Discusión
El tratamiento con gotas tópicas de suero autólogo es una nueva terapia utilizada con éxito en alteraciones de la superficie corneal tales como el ojo seco, los defectos epiteliales persistentes y las úlceras recurrentes que se muestran resistentes a otros tratamientos (23-25). Fue usado por primera vez en 1984 por Fox et al. como sustitutivo de la lágrima natural con escasos efectos secundarios.
La queratopatía neurotrófica es un transtorno secundario a la afectación de la rama oftálmica del V par craneal y conduce a la disminución o abolición de la sensibilidad conjuntival y corneal. La fisiopatología de este transtorno no se conoce con exactitud. Algunos estudios afirman que la abolición del estímulo trigeminal sobre las células límbicas conduciría a una alteración del metabolismo epitelial y a la aparición de úlceras tróficas (1,12).
Las características clínicas incluyen desde anormalidad en la película lagrimal y queratitis superficial en las fases iniciales, a desepitelización persistente y ulceración corneal en los casos más graves (1).
La queratopatía neurotrófica es una enfermedad con baja prevalencia que entraña serias complicaciones y resulta todo un reto para la oftalmología actual. En la literatura relacionada con esta afección, apenas se encuentran series con un tamaño muestral que exceda de 10 ojos afectos (la mayor serie encontrada es manejada por Tsubota et al. con un n=14) (26). Como fruto de la reducida prevalencia de esta patología se reclutó un limitado tamaño muestral.
A pesar de no ser un estudio apareado con controles, se demuestra que los defectos epiteliales cierran con esta terapia, con una baja tendencia a recurrir, aunque para demostrar esto último tendríamos que realizar un tiempo de seguimiento mayor.
En nuestro estudio la etiología mayoritaria es la afectación por diabetes melitus (50%), seguido infección por el virus del herpes (25%) y lesiones del V par tras una neurocirugía (25%).
El pronóstico de la queratopatía neurotrófica depende de varios factores como son la causa de la pérdida de sensibilidad corneal, el grado de hipo/anestesia y la asociación con otras enfermedades que alteran la superficie corneal tales como el ojo seco, queratitis por exposición y la insuficiencia limbar. Cuanto más grave es el defecto de sensibilidad corneal, mayor es la probabilidad de progresión de la enfermedad. Es importante que los pacientes presten atención y se autoexploren frecuentemente debido a que el daño corneal puede progresar sin síntomas.
La razón por la cual el suero autólogo resulta ser beneficioso para la superficie corneal no está del todo aclarada, aunque la presencia de factores de crecimiento, neuropéptidos y citokinas se ha demostrado beneficiosa en la curación de abrasiones traumáticas epiteliales. La lágrima contiene agentes antimicrobianos, nutrientes y propiedades mecánicas y ópticas. Contiene sustancias como factores de crecimiento, fibronectina (27) y vitaminas que promueven la proliferación, migración y diferenciación del epitelio corneal y conjuntival. La pérdida de los factores epiteliotróficos que sucede como consecuencia de la alteración de los nervios sensitivos en la queratopatía neurotrófica puede suplirse con la aplicación de suero autólogo. EGF facilita la epitelización debido a sus propiedades antiapoptóticas y está demostrado que acelera la proliferación del epitelio corneal. La vitamina A disminuye la metaplasia escamosa en el epitelio alterado. La fibronectina facilita la epitelización. Las anti-proteasas, como la alfa2 macroglobulina, inhíben la acción de las colagenasas. La substancia P junto con IGF-1 muestran una acción sinérgica fundamental en la migración epitelial y en el anclaje a la matriz extracelular, por lo que su acción resulta decisiva en la curación de las heridas corneales (5,11). El NGF modula la regeneración, función y supervivencia de los nervios sensitivos, habiendo sido demostrado sus efectos beneficiosos en la curación de úlceras neurotróficas. TGF-B tiene efectos antiproliferativos, y en altas concentraciones puede suprimir la curación de los defectos eepiteliales. Ésta es una de las razones por las que utilizamos el suero autólogo diluido, de cara a mantener concentraciones de TGF-B similares a las presentes en la lágrima.
Las lágrimas artificiales proporcionan lubricación pero no nutrientes. Habitualmente son ineficaces en el control de los defectos epiteliales, no pudiendo detener su progresivo avance, a pesar de una aplicación muy frecuente. Estudios in vitro han demostrado que el uso de lágrimas artificiales sin conservantes, como las de hydroxypropilmethylcellulosa al 0,3%, son inapropiadas para mantener los niveles de ATP intracelular y la integridad de las membranas celulares en cultivos de células de epitelio corneal humano (23). Ambos parámetros son útiles para medir la viabilidad celular y/o proliferación in vitro, evaluando con ello la toxicidad celular.
Los datos acerca de la estabilidad del suero antólogo son limitados, pero Tsubota constató que la concentración de EGF, TGF, fibronectina y vitamina A en SA al 20% diluido con suero salino, permanecían estables tras un 1 mes de conservación a 4º C, y estables tras 3 meses de conservación a -20º C (24). Como ocurre con otros fluidos corporales es de esperar que a 4º C la concentración de proteínas disminuya significativamente con el transcurso de las semanas. En los países desarrollados no existen problemas para que el propio paciente almacene los viales de suero autólogo refrigerados a la temperatura adecuada.
Utilizamos suero autólogo al 20% apoyándonos en recientes estudios que afirman que esta concentración es efectiva en el tratamiento del ojo seco y en defectos epiteliales persistentes (entre ellos el causado por la queratopatía neurotrófica). Esta concentración aporta una adecuada viscosidad con una relativa alta concentración de factores de crecimiento los cuales permanecen estables a 4ºC durante un mes, como ya hemos señalado anteriormente. En la literatura podemos encontrar diferentes concentraciones según los autores. Fox postula el uso de SA diluido al 30% en suero salino, mientras que Tsubota sugiere su uso al 20% con suero salino apoyándose en sus buenos resultados. Geerling del Moorfields Eye Hospital utiliza una dilución al 50% en cloranfenicol (este diluyente es elegido por su escasa toxicidad epitelial y por sus propiedades antibióticas para controlar la contaminación microbiana).
En ninguno de nuestros pacientes se detectaron complicaciones o efectos tóxicos mientras estuvieron en tratamiento con el SA. Solo hay un caso recogido en la literatura de efectos tóxicos por depósitos de inmunoglobulina corneales en un paciente con defecto epitelial persistente (tras la aplicación horaria de SA al 100% se detectó la aparición de infiltrados corneales periféricos ulcerados a las 24 horas de iniciar el tratamiento). En pacientes con artritis reumatoide parece que existe alguna relación entre el factor reumatoide y otros antígenos los cuales en presencia de los anticuerpos existentes en el suero autólogo, podrían teóricamente causar depósitos por inmunocomplejos y éstos generar una reacción inflamatoria secundaria. En este tipo de pacientes también podríamos detectar casos de vasculitis escleral y melting corneal (23). En nuestra serie ningún paciente estaba afecto de artritis reumatoide, pero en estos pacientes habría que prestar una especial atención y seguimiento ante estas teóricas complicaciones. La mayor parte de los autores no recogen ninguna complicación en sus estudios. En cualquier caso las complicaciones podrían deberse al curso natural de la enfermedad debido a otros factores de riesgo asociados tales como alteraciones palpebrales, déficit de lágrima o el uso de lentes de contacto terapéuticas.
Una de las desventajas que plantea el uso de SA es el riesgo de infecciones por contaminación durante el uso prolongado del vial dispensador de gotas inicialmente estéril. Esta contaminación puede ocurrir durante la preparación o la aplicación de las gotas de SA. Aunque es conocida la capacidad antimicrobiana del SA (debido a la presencia de IgG, lisozima y complemento) no ha sido medida hasta ahora en muestras criopreservadas. Cuando son almacenadas y dispensadas por personal sanitario, no se ha detectado contaminación en botes de dosificación semanal , antes de cuarto día. Cuando las gotas son utilizadas en el ambiente doméstico por los propios pacientes si se ha detectado una mayor tasa de contaminación de los viales e incluso la aparición de queratitis microbiana (23). Algunos autores utilizan como diluyente soluciones antimicrobianas, aunque esta tendencia está disminuyendo desde que los datos de laboratorio sugieren que los antibióticos podrían reducir la capacidad epiteliotrófica de las gotas de suero autólogo. Es necesario instruir de manera eficiente al paciente acerca del almacenaje y dispensación correcta del tratamiento para disminuir el riesgo de infección.
El uso de suero autólogo se postula como una terapia eficaz y segura en el difícil manejo de la queratopatía neurotrófica.
Bibliografía
- Lambiase A, Rama P, Aloe L, Bonini S. Management of neurotrophic keratopathy. Curr Opin Ophthalmol 1999; 10: 270-276.
- Gross Jr Eb. Neurotrophic keratitis. In: Krachmer JH, Mannis MJ, Hollend EJ (eds.) Cornea: Clinical Diagnosis and Managemen. Mosby: St Louis, 1997; 1340.
- Heigle TJ, Pflugfelder SC. Aqueous tear production in patients with neurotrophic keratitis. Cornea 1996; 15: 135-138.
- Nishida T, Nakamura M, Mishima H, Otori T. Hyaluronan stimulates corneal epithelial migration. Exp Eye Res 1991; 53: 753-758.
- Nishida T, Nakamura M, Ofuji K et al. Synergistic effects of substance P with insulin-like growth factor-1 on epithelial migration of the cornea. J Cell Physiol 1996; 169: 159-166.
- Jones MA, Marfurt CF. Calcitonin gene-related peptide and corneal innervation: a developmental study in the rat. J Comp Neurol 1991; 313: 132-150.
- Sigelman S, Friedenwald JS. Mitotic and World Healing activities of the corneal epithelium: effect of sensori denervation. Arch ophthalmol 1954; 52: 46-57.
- Ma JJ, Dohlman CH. Mechanisms of corneal ulceration. Ophthalmol Clin North Am 2002; 15: 27-33.
- Edelhauser HF, Ubels JL. The cornea and the sclera. En: Adler's physiology of the eye. (Eds: PL Kaufman, A Alm). Mosby. St Louis 2003; 47-114.
- Smith VA, Rishmawi H, Hussein H, et al. Tear film MMP accumulation and corneal disease. Br J Ophthalmol 2001; 85: 147-153.
- S.M. Brown, D.W. Lamberts, T.W. Reid et al. Neurotrophic and anhidrotic keratopathy treated with substance P and insulinlike growth factor 1 [letter]. Arch Ophthalmol 115 (1997), pp. 926–927.
- Cavanagh HD, Colley AM. The molecular basis of neurotrophic keratitis. Acta Ophthalmol Suppl 1989; 192: 115-134.
- Chicama T,Fukuda K, Morishige N, Nishida T. Treatment of neurotrophic keratopathy with substancia-P-derived petide (FGLM) and IGF 1. Lancet 1998; 351: 1783-1784.
- Rich LF, Fraunfelder FW. Epithelial adhesion disorders. En: Ocular surface disease (Eds: EJ Holland, MJ Mannis). Springer. New York 2002; 58-64.
- Adams GG, Kirkness CM, Lee JP. Botulinum toxin A induced protective ptosis. Eye 1987; 1: 603-608.
- Kanpolat A, Ucakhan OO. Therapeutic use of Focus Night & Day contact lenses. Cornea 2003; 22: 726-734.
- Lagoutte FM, Gauthier L, Comte PR. A fibrin sealant for perforated and preperforated corneal ulcers. Br J Ophthalmol 1989; 73: 757-761.
- Lee SH, Tseng SC. Amniotic membrane transplantation for persistent epithelial defects with ulceration. Am J Ophthalmol 1997; 123: 303-312.
- Prabhasawat P, Tesavibul N, Komolsuradej W. Single and multilayer amniotic membrane transplantation for persistent corneal epithelial defect with and without stromal thinning and perforation. Br J Ophthalmol 2001; 85: 1455-1463.
- Killingsworth DW, Stern GA, Driebe WT, et al. Results of therapeutic penetrating keratoplasty. Ophthalmology 1993; 100: 534-541.
- Ralph RA. Tetracyclines and the treatment of corneal stromal ulceration: a review. Cornea 2000; 19: 274-277.
- Perry HD, Kenyon KR, Lamberts DW, Foulks GN, Seedor JA, Golub LM. Systemic tetracycline hydrochloride as adjunctive therapy in the treatment of persistent epithelial defect. Ophthalmology 1986; 93: 1320-1322.
- Poon AC, Geerling G, Dart JK, Fraenkel GE, Daniels JT. Autologous serum eyedrops for dry eyes and epithelial defects: clinical and in vivo toxicity studies. Br J Ophthalmol 2001; 85: 1188-1197.
- K. Tsubota, E. Goto, H. Fujita et al. Treatment of dry eye by autologous serum application in Sjogren's syndrome. Br J Ophthalmol 83 (1999); 390-395.
- Tsubota K, Goto E, Shimmura S, Shimazaki J. Treatment of persistent corneal epithelial defect by autologous serum application. Ophthalmology 1999; 106: 1984-1989.
- Tsubota K, Goto E, Shimmura S, Shimazaki J. Autologous serum application in the treatment of neurotrophic Keratopathy. Ophthalmology 2004; 111: 1115-1120.
- Phan TM, Foster CS, Boruchoff SA et al. Topical fibronectin in the treatment of persistent corneal epithelial defects and trophic ulcers. Am J Ophthalmol 1987; 104: 494-501.